"Мы оптимизируем наше население". Врачи против реформы здравоохранения. Оптимизация в здравоохранении в 2017 году
Какие реформы ждут медицину Москвы – журнал Vademecum
Несмотря на грандиозный скандал, которым сопровождалась оптимизация системы охраны здоровья в столице, Департамент здравоохранения Москвы вкуса к реформам не утратил. Глава департамента Алексей Хрипун дал городскому порталу mos.ru большое интервью, в котором рассказал, какие еще перемены ждут столичную медицину в 2017 году. Власти намерены собрать медучреждения в сети по профилю оказания медпомощи и наладить четкую маршрутизацию пациентов, для чего амбулаторные онкологические отделения поликлиник будут переподчинены крупным больницам, а женские консультации – родильным домам.
Первый раз система оказания медпомощи Москвы подверглась болезненной оптимизации в 2014 году. Тогда было сокращено 8,3 тысячи медицинских работников, закрыто 18 медучреждений, количество коек «чистой хирургии» снизилось на 1,8 тысячи.
На реформаторские усилия Департамента здравоохранения города Москвы и заместителя мэра по социальным вопросам Леонида Печатникова обрушилась волна критики. В Москве и других городах прошли митинги врачей. Позже министр здравоохранения Вероника Скворцова признала, что «тактически реформа проводилась не совсем профессионально».
Изучив возможные последствия оптимизации, сопредседатель штаба Общероссийского народного фронта Николай Говорин предложил президенту Владимиру Путину вообще остановить реформу столичного здравоохранения. Президент накладывать мораторий на оптимизацию отказался, но призвал внедрять новшества аккуратнее.
Видимо, в департаменте вняли этому совету – усовершенствования вносятся постепенно и без лишнего шума. Начатая в 2015 году новая реорганизация системы здравоохранения города Москвы продолжится и в 2017 году, заявил Хрипун.
Ее основная идея состоит в том, чтобы создать сети медучреждений по профилю болезни – онкологическую сеть, инсультную, инфарктную и гинекологическую, а также наладить эффективную маршрутизацию пациентов, что позволит избежать очередей и повысить эффективность медпомощи.
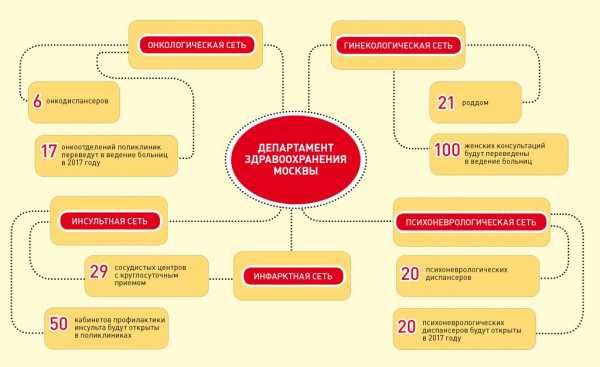
Инфарктная и инсультная сети работают на базе 29 сосудистых центров, которые начали строить два года назад. Инфарктная сеть уже показала позитивные результаты, констатировал в марте 2015 года, отвечая на вопрос журналистов, главный внештатный кардиолог Депздрава Москвы Александр Шпектор. В случае инфаркта время с момента вызова скорой помощи до момента, когда больному в операционной уже открывают коронарный сосуд, сократилось до 40 минут.
«Благодаря работе сети в 3,3 раза снизилось количество летальных исходов у пациентов с инфарктом миокарда», – говорит Хрипун. Инсультная сеть, заработавшая в 2016 году, опирается на те же 29 сосудистых центров, созданных на базе крупных многопрофильных больниц. Пациентов будут максимально быстро доставлять в эти центры, где им смогут медикаментозно или эндоваскулярно удалить тромб.
Для поддержки перенесших инсульт в первичном звене планируется создать в поликлиниках 50 кабинетов профилактики нарушений мозгового кровообращения.
Реорганизация коснулась и бригады сердечно-сосудистых хирургов 41-го отделения сосудистой хирургии ГКБ №1 им. Н.И. Пирогова. Ее переподчинили Станции скорой и неотложной медицинской помощи им. А.С. Пучкова. Однако, как утверждал Леонид Печатников, физически отделение останется на том же месте, а зарплаты врачей даже возрастут.
К формированию онкологической сети Депздрав намерен приступить в 2017 году. Идея заключается в том, чтобы скорректировать маршрутизацию пациентов и исключить перезагруженность онкодиспансеров. Пациент будет получать диагноз в ближайшей поликлинике, лечение – в больнице, долечивание – в онкологических амбулаторных подразделениях. Для этого Хрипун пообещал перевести 17 онкологических отделений поликлиник в подчинение профильных больниц.
«У врачей и пациента появится четкий маршрут оказания помощи. К тому же все специалисты в поликлинике, амбулаторном отделении и больнице будут коммуницировать между собой», – утверждает директор Департамента здравоохранения города Москвы.
Реформа коснется и схемы оказания психоневрологической помощи. Столичный Департамент здравоохранения хочет равномерно распределить психоневрологические диспансеры (ПНД) по территории Москвы, а также перевести 40% пациентов из психиатрических стационаров в амбулаторные отделения. Этих целей планируется достичь благодаря расширению сети ПНД – 20 таких учреждений планируется открыть в 2017 году на юго-востоке, юго-западе и на юге Москвы.
Поделиться в соц.сетях
vademec.ru
ЗдравоЗахоронение. Оптимизация российской системы здравоохранения в действии — I

Каждый день СМИ приносят новости о проблемах медицинской помощью населению. И это на фоне массовой ликвидации медицинских учреждений и постоянного сокращения медицинского персонала, незначительной реальной доли финансирования медицины в общем объеме экономики, постоянного повышения доли платных медицинских услуг при бесплатной системе здравоохранения в стране — следствий т.н. оптимизации здравохранения.
Так что это за реформы по-существу, а не по пропагандистским месседжам официоза? Представляем взвешенный экспертный доклад Центра экономических и политических реформ (ЦЕПР), дающий цельный взгляд на происходящие трансформации в медотрасли.
Одним из центральных процессов в российском здравоохранении в период с 2000 года по настоящий момент стала т.н. «оптимизация» — установление оптимальной структуры системы здравоохранения путем ликвидации и реорганизации неэффективных учреждений. «На бумаге» оптимизация ставит перед собой самые благие цели. Согласно официальным документам Правительства России, ее целью является повышение качества медицинской помощи на основе повышения эффективности деятельности медицинских организаций и их работников [1].
Однако, если проанализировать статистические данные, становится ясно, что под прикрытием нейтрального термина «оптимизация» в нашей стране происходит массовая ликвидация и укрупнение медицинских учреждений, постоянное сокращение медицинского персонала.
При этом оптимизация — лишь один из серьезных вопросов, волнующих не только медиков, но и всех жителей России. Почему, несмотря на декларируемое повышение расходов на здравоохранение, реальная доля финансирования медицины в общем объеме экономики остается незначительной и практически не меняется? По какой причине в полном несоответствии с «майскими» указами врачи в основной массе продолжают зарабатывать меньше, чем средняя зарплата по региону? С чем связано постоянное повышение доли платных медицинских услуг при бесплатной системе здравоохранения в стране?
На эти и другие вопросы попытался ответить ЦЭПР, разобравшись, что в действительности происходит в отечественном здравоохранении, и почему оно так и не стало предметом гордости всех россиян.
I. КОЛИЧЕСТВО БОЛЬНИЦ — НА УРОВНЕ СССР ЭПОХИ ИНДУСТРИАЛИЗАЦИИ
В XXI веке зафиксирована пугающая статистика по объему заболеваний в России — почти по всем классам заболеваний, представленным в данных Росстата, в период 2000—2015 гг. фиксируется существенный рост заболеваемости:
Заболеваемость населения по основным классам болезней в 2000—2015 гг. [2]
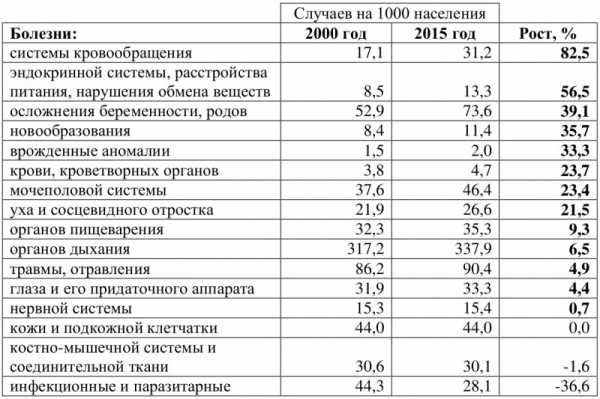
Рост заболеваемости населения ставит вопрос о том, насколько эффективной является система здравоохранения в России, в какой мере она соответствует потребностям в оказании квалифицированной медицинской помощи гражданам РФ?
Ответ на эти и другие вопросы может дать анализ т.н. «оптимизации» — процесса реорганизации сети медицинских учреждений в период с 2000 года по настоящий момент. В первую очередь, целесообразно рассмотреть общие количественные показатели, дающие представление о совокупном масштабе оптимизационных процессов в медицинской отрасли РФ.
Согласно официальным данным Росстата, число больничных организаций в России с 2000 по 2015 год сократилось в два раза — с 10,7 до 5,4 тысяч организаций. При этом оптимизация и расширение действующих больниц не компенсировали существенное сокращение числа больничных коек за этот период — с 1671,6 до 1222 тысяч мест.
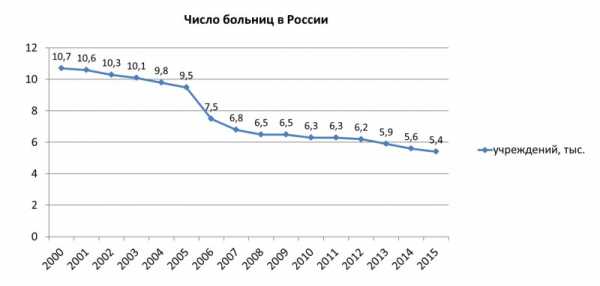
Показательным является сокращение числа коек на 10 тыс. населения с 115 до 83,4 мест, то есть на 27,5%:
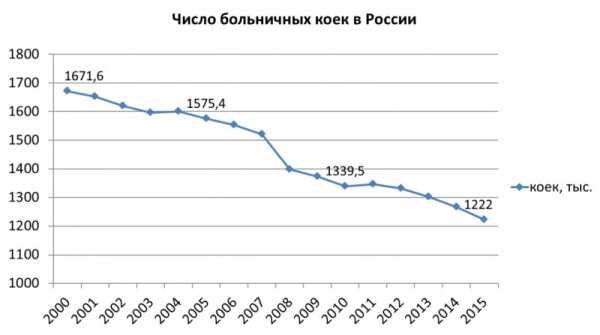
Текущая обеспеченность больничными койками населения России соответствует показателю в РСФСР 1960 года [3]. По числу больниц современная Россия отстает от РСФСР 1932 года (5962 больниц [4]), фактически откатившись к показателям 90-летней давности.
При темпах сокращения больниц, установившихся в период с 2000 года (в среднем 353 учреждения в год), Россия может деградировать до показателей Российской Империи 1913 года уже через 5–6 лет (тогда на территории, соответствующей границам современной РФ, было порядка 3 тысяч больниц [5]).
Параллельно сокращению числа больниц в России наблюдается сокращение числа станций скорой помощи. В период с 2005 по 2015 год их число снизилось с 3276 до 2561 отделений, или на 21,8% [6]. Продолжает сокращаться медицинский персонал: численность врачей на 10 000 населения снизилась за десять лет с 48,6 до 45,9 человек, среднего медицинского персонала — с 107,7 до 105,8 человек.
Говоря о необходимости оптимизации, представители власти используют достаточно обширную аргументацию. Основная идея сводится к следующему: большое, «раздутое» количество неэффективных больниц и поликлиник хуже, чем ограниченное число современных, высокоэффективных медучреждений. При этом в качестве главного аргумента выступает отсылка к работе здравоохранения в странах Запада.
Например, сокращение числа больничных коек обосновывается низкой эффективностью их использования — большая часть пациентов не лечится в стационарах, а обследуется, многие подолгу ждут плановой операции, другие проходят реабилитацию. В то же время данные медицинские услуги можно получить амбулаторно, как это принято в развитых странах. Как указывает министр здравоохранения РФ Вероника Скворцова, «в странах с эффективной системой здравоохранения 70% пациентов решают свои проблемы со здоровьем в поликлиниках, и лишь 30% — в стационарах. Освободив койки от тех больных, которые могут получить помощь амбулаторно, можно перераспределить их в реабилитацию и паллиативную помощь»[7]. Таким образом, из официальной позиции можно понять, что массовое сокращение коек подразумевает лишь перераспределение ресурсов на уровень поликлиник. Однако на практике наряду с больницами, в России продолжают массово ликвидироваться амбулатории и поликлиники.
Их число за первые 15 лет XXI века сократилось на 12,7% — с 21,3 до 18,6 тысяч учреждений [8]. В то же самое время нагрузка на них ощутимо выросла: если в 2000 году в смену в амбулаторно-поликлинические организации обращались порядка 3,5 млн. человек, то в 2015 году этот показатель приблизился к 3,9 млн. посетителей. В расчете на 10 тыс. населения число обращений выросло с 243,2 до 263,5 человек в смену, то есть на 8,4%.
На фоне сокращения числа амбулаторий и поликлиник рост числа обращающихся за медицинской помощью еще больше увеличивает нагрузку на остающиеся работать учреждения и их персонал. Так в расчете на одно учреждение среднее число обращающихся в одну амбулаторно-поликлиническую организацию в смену выросло в период с 2000 по 2015 гг. с 166 до 208 человек. Фактическая нагрузка на амбулатории и поликлиники выросла более чем на 25%.
Таким образом, декларируемого «маневра» по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась как в области стационарного, так и амбулаторного лечения. Немаловажно, что с 2012 года быстрое сокращение числа медучреждений и их персонала может быть отчасти вынужденной мерой. Существует гипотеза, что оптимизацию, во многом, «подстегивает» необходимость выполнения Указа Президента РФ №597 (относится к пакету т.н. «майских» указов), который требует увеличения средней зарплаты врачей к 2018 году до 200% от средней зарплаты по региону. В частности, в 2017 году указанные соотношения должны составить: по врачам — 180%, среднему медицинскому персоналу — 90%, младшему медицинскому персоналу — 80%.
На это напрямую указывают специальные соглашения между Минздравом России и регионами, в которых сформулирована задача, решаемая оптимизацией: привлечение средств, получаемых за счет реорганизации медицинских организаций для повышения заработной платы медработников [9]. Как комментирует один из экспертов [10], «все просто: было четыре врача с зарплатой по 15 тысяч, стало два врача с зарплатой по 30 тысяч, задание выполнено».
Однако очевидно, что в условиях увеличения реальных расходов на здравоохранение государству не нужно было бы изыскивать источники повышения зарплат за счет сокращения ставок. Необходимость «обмена ставок на оклады» может возникнуть лишь при отсутствии роста затрат на здравоохранение, либо при их падении.
В этой связи целесообразно кратко рассмотреть ситуацию c финансированием здравоохранения в России в последние годы.
II. РАСХОДЫ НА ЗДРАВООХРАНЕНИЕ: РОСТ ЛИШЬ В НОМИНАЛЬНЫХ ЦИФРАХ
Структура расходов на здравоохранение в России, включающая в себя два уровня бюджетного и внебюджетного финансирования, достаточно сложна. Общая сумма затрат складывается из расходов федерального бюджета, бюджетов субъектов РФ, бюджета Федерального фонда обязательного медицинского страхования (ФОМС). Данные источники связаны между собой системой межбюджетных трансфертов.
Основным источником финансирования здравоохранения РФ являются средства, аккумулируемые в системе обязательного медицинского страхования, за ними следуют средства региональных бюджетов. Наименьший вклад обеспечивает федеральный бюджет.
Так консолидированный бюджет, предусмотренный на здравоохранение в 2017 году, составит 3 трлн. 035,4 млрд. рублей. При этом расходы бюджета ОМС составят 1 триллион 735 млрд. рублей, расходы федерального бюджета — 380,6 млрд. рублей, консолидированный бюджет субъектов Российской Федерации — 919,8 млрд. рублей [11].
На данный момент, бюджет ФОМС обеспечивает около 80% от всего финансирования медицинской помощи в России и 57% финансирования всего здравоохранения, включая подготовку специалистов, медицинскую науку, строительство новых объектов и др. [12]. Доля ФОМС в общем объеме расходов на здравоохранение растет с момента создания фонда, так в 2006 году лишь 42% от консолидированного бюджета здравоохранения возводилось в ОМС [13]. Фактически весь объем доходов ФОМС составляют взносы на обязательное медицинское страхование (98,4% в 2017 году). Порядка 60–70% доходов ФОМС составляют обязательные взносы работающих граждан, оставшуюся долю за неработающее население вносят бюджеты субъектов РФ (перечисления в систему ОМС являются основной статьей расхода на здравоохранение региональных бюджетов). Таким образом, по подсчетам ЦЭПР, взносы работающих граждан РФ обеспечивают не менее половины от всего финансирования медицинской помощи в РФ.
Органы власти в России заявляют о постоянном росте расходов на здравоохранение в т.н. «путинскую» эпоху. Так по данным Минздрава, за десятилетие с 2006 по 2016 год консолидированный бюджет на здравоохранение в РФ увеличился в 4,2 раза — с 690 млрд. руб. до 2866 млрд. руб. соответственно. Однако в расчет берутся абсолютные значения, без учета инфляционных явлений. Согласно официальным данным об уровне инфляции, рубль с 2006 года по 2016 год обесценился в 2,6 раза [14]. Таким образом, рост в сопоставимых ценах составил не более 60%. Однако и эти данные не отражают реальной доли расходов на здравоохранения в экономике России.
Репрезентативным показателем, характеризующим характер финансирования здравоохранения в государстве, является доля расходов на здравоохранение от ВВП страны. Согласно рекомендациям Всемирной организации здравоохранения, данный показатель должен составлять не менее 6%. За первые шесть лет «путинской» эпохи, характеризующихся резким ростом цен на энергоносители относительно уровня 90-х годов, доля расходов на здравоохранение от ВВП выросла с 2,1% в 2000 году до 3,7% в 2005 году:
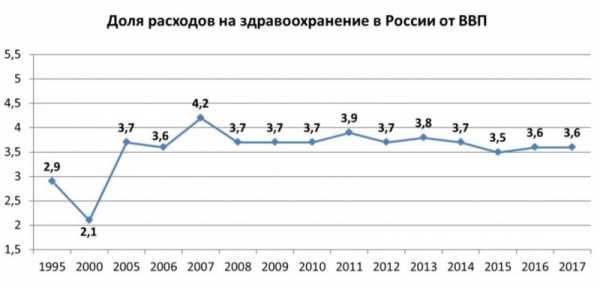
Данный показатель достиг своего пика в особенно благополучный с точки зрения экономической конъюнктуры 2007 год (4,2% от ВВП), в дальнейшем вернувшись к значениям середины 2000-х годов [15].
В настоящее время доля расходов на здравоохранение от ВВП в России находится на уровне 2006 года — 3,6% (что несколько ниже среднего показателя за период 2005—2017 гг., достигающего 3,7%).
Таким образом, за последние десять лет Россия не сумела увеличить расходы на здравоохранение относительно объема национальной экономики и приблизиться к рекомендуемому показателю ВОЗ — 6%.
В большинстве развитых стран мира расходы на здравоохранение составляют более весомую долю от ВВП:
Государственные расходы на здравоохранение по странам мира (в процентах к ВВП)[16]
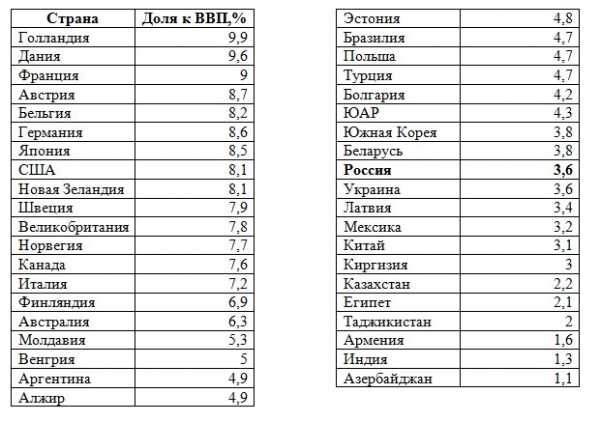
Эксперты также отмечают замедление индексации расходов на здравоохранение в последние несколько лет относительно 2000-х и начала 2010-х годов. Так по подсчету специалистов НИУ ВШЭ, в 2016 году в неизменных ценах консолидированные расходы на здравоохранение сократились по сравнению с 2012 годом на 20% [17].
Анализируя бюджет ФОМС, специалисты Высшей школы организации и управления здравоохранением указывают на то, что реальные планируемые расходы ФОМС (как основного источника финансирования здравоохранения в стране) в 2017 году снизятся на 6% в сопоставимых ценах по сравнению с показателями 2015 года. Аналогично снизятся в сопоставимых ценах подушевые расходы на реализацию Программы государственных гарантий бесплатного оказания гражданам медицинской помощи (финансируется из средств ОМС)[18].
Простой подсчет показывает отставание роста расходов на здравоохранение даже от официальных показателей инфляции в РФ. Так консолидированный бюджет здравоохранения в 2016 году вырос в абсолютных цифрах на 4,3% к предыдущему году, в то время как за 2015 год рубль обесценился почти на 13%.
Но важно отметить еще один сущностный аспект:
Эксперты отмечают, что сам выбор для России страховой модели здравоохранения, когда основной объем средств консолидируется в системе ОМС, является сомнительным с точки зрения эффективности.
Ключевой инструмент эффективности страховой модели — конкуренция между лечебными учреждениями на масштабном, насыщенном и привлекательном для инвесторов рынке медицинских услуг. На нем много потребителей, которые выбирают лечебное учреждение, предоставляющее наиболее качественную и доступную медпомощь. Страховые посредники при этом выступают в качестве квалифицированных арбитров. Данная система достаточно успешно функционирует в целом ряде стран.
По данным исследования НИИ общественного здоровья и управления здравоохранением Первого МГМУ им. И.М.Сеченова [19], страны с высокой эффективностью страховой модели (Швейцария, Япония, Израиль, Германия, Кипр, Южная Корея и пр.) характеризуются четким комплексом параметров, которые важны для инвестиций в медицинскую инфраструктуру и появления рыночной конкуренции между лечебными учреждениями. Основные из них: высокая плотность населения, небольшая и достаточно равномерно заселенная территория, эффективная транспортная система с хорошими дорогами, развитая сеть городов, расположенных относительно близко друг к другу. Очевидно, что Россия не соответствует ни одному из этих критериев.
В условиях России (низкая плотность населения, неравномерность заселения территории, неразвитая сеть дорог, огромные расстояния и пр.) страховая модель (принцип «деньги следуют за больным») ведет к тому, что лечебным заведениям не хватает денег, связанных с обращаемостью. В первую очередь это касается учреждений в населенных пунктах, где мало людей, — небольших городах и в сельской местности. В результате хронического недофинансирования такие больницы и поликлиники теряют ставки врачей-специалистов, ликвидируются или объединяются с более крупными. Население, в свою очередь, ввиду деградации медицинской инфраструктуры, доступности и качества медпомощи, стремится к переезду в более крупные населенные пункты, что усиливает «вымирание» сельской местности и малых городов — образуется ситуация «замкнутого круга».
Отсутствие роста расходов на здравоохранение относительно ВВП по сравнению с показателем десятилетней давности, их падение, как минимум, последние три года в реальном выражении могло бы объяснить, почему госаппарат вынужден применять тактику увеличения зарплат медработникам в рамках исполнения «майских указов» за счет быстрого сокращения числа медучреждений и их персонала. Однако в реальности доля «оптимизированных» денег в общем объеме оплаты труда медработников незначительна.
Так по данным Минздрава России и органов исполнительной власти регионов, в 2014 г. для повышения заработной платы медицинских работников было дополнительно направлено 3,28 млрд. рублей, полученных от реорганизации неэффективных медицинских организаций, что составило лишь 0,5% от общего фонда оплаты труда медицинских работников [20].
В период 2014—2018 гг. в ходе оптимизации планируется высвободить более 150 млрд. рублей. Но это составляет менее 1% ежегодного объема средств территориальных программ здравоохранения [21].
Таким образом, сокращение числа больниц и поликлиник, медицинского персонала дает незначительный объем «лишних» средств на повышение зарплат в медицине. Исходя из этого, необходимость повышения зарплат медработникам в рамках выполнения «майских» указов не может служить оправданием для интенсивной оптимизации системы здравоохранения.
ПРОДОЛЖЕНИЕ СЛЕДУЕТ
ПРИМЕЧАНИЯ
[1] Распоряжение Правительства РФ от 28 декабря 2012 г. No 2599-р О плане мероприятий («дорожной карте») «Изменения в отраслях социальной сферы, направленные на повышение эффективности здравоохранения».
[2] Здесь и далее по данным Росстата.
[3] По данным ЦСУ СССР, http://istmat.info/node/10401
[4] Там же.
[5] По данным Статистического ежегодника Российской Империи (Издание ЦСК), http://istmat.info/node/21366
[6] Здесь и далее по данным Росстата.
[7] https://www.gazeta.ru/health/2013/12/23_a_5815029.shtml
[8] Здесь и далее по данным Росстата.
[9] См. Рекомендуемую форму Соглашения между Минздравом РФ и высшим исполнительным органом государственной власти субъекта РФ об обеспечении обязательного достижения в 2014—2018 гг. целевых показателей (нормативов) оптимизации сети медицинских организаций государственной и муниципальной систем здравоохранения, определенных планом мероприятий («дорожной картой») «Изменения в отраслях социальной сферы, направленные на повышение эффективности здравоохранения».
[10] Здесь и далее под экспертами понимаются работники медицинской сферы, опрошенные ЦЭПР в ходе проведения исследования.
[11] По данным Минздрава России, https://www.rosminzdrav.ru/news/2016/11/01/3244-veronika-skvortsova-konsolidirovannyy-byudzhet-predusmotrennyy-na-zdravoohranenie-v-2017-godu-budet-uvelichen
[12] Там же.
[13] Здесь и далее: https://ria.ru/society/20160114/1359480677.html
[14] По данным Росстата.
[15] По данным Росстата.
[16] По данным Статистического сборника «Здравоохранение в России», 2015 г., издание Росстата.
[17] По данным Обозрения «Комментарии о государстве и бизнесе» Центра развития НИУ ВШЭ, https://dcenter.hse.ru/data/2015/11/14/1081466072/KGB_103.pdf
[18] http://www.vshouz.ru/news/67.html? SSr=430133a2b311ffffffff27c__07e00c030b2b10-642
[19] https://www.gazeta.ru/health/2013/10/15_a_5704585.shtml
[20] http://www.ach.gov.ru/press_center/news/21297
[21] Там же.
Подпишитесь на нас Вконтакте, Facebook, Одноклассники
putin24.info
75% врачей назвали оптимизацию здравоохранения губительной
Три четверти российских медицинских работников считают, что продолжающаяся в 2016 году и в первом квартале 2017 года оптимизация здравоохранения привела к снижению доступности медицинской помощи для населения, а более половины медработников утверждают, что из-за оптимизации их профессиональная нагрузка возросла, а качество оказываемой ими медицинской помощи снизилось.
Изданию medrussia.org об этом сообщили в Фонде независимого мониторинга «Здоровье», который проводил опрос.
В исследовании, состоявшемся в мае при помощи мобильного приложения «Справочник врача», приняли участие 6,1 тысячи медработников из 85 субъектов Российской Федерации.
«Половина (48,4%) опрошенных медицинских работников осведомлены, что и в 2016 году, и в первом квартале 2017 года продолжались мероприятия по оптимизации так называемых «неэффективных» медицинских организаций», сообщил директор Фонда «Здоровье», член Центрального штаба ОНФ Эдуард Гаврилов.
Чаще всего о продолжающейся оптимизации сообщали медработники из таких регионов, как Республика Мордовия (76,7%), Магаданская область (66,7%), Псковская область (63,6%), Орловская область (62,5%), Республика Удмуртия (61,7%), Свердловская область (61,4%), Ульяновская область (60,6%), Пермский край (60,5%), Новгородская область (58,8%), Москва (56,5%) и Московская область (54,5%).
«Важно отметить, что следствием оптимизации три четверти (75,6%) медработников считают снижение доступности медицинской помощи для населения, а две трети (65,5%) опрошенных – рост объема платных услуг в государственных медицинских организациях», — рассказал он.
Более половины (60,9%) медработников считают, что их профессиональная нагрузка за 2016 год и первый квартал 2017 года возросла, 77,5% связывают рост нагрузки с оптимизацией медицинских организаций.
«При этом абсолютное большинство (92,7%) медработников считают, что рост возложенной на них профессиональной нагрузки негативно отражается на качестве оказываемой ими медицинской помощи», — заключил Эдуард Гаврилов.
Как сообщалось ранее, в России продолжается сокращение медицинских учреждений и персонала. Подробнее читайте: Здравозахоронение. Убийственная оптимизация.
comments powered by HyperCommentsМедицинская Россия © Все права защищены.
Если Вы врач и пишете статьи о проблемах здравоохранения, предлагайте свои публикации по адресу [email protected].
medrussia.org
Эксперты предсказали сокращение числа больниц до уровня 1913 года
Оптимизация здравоохранения привела к массовому закрытию больниц и падению качества медицинской помощи в России, утверждают эксперты. К 2021–2022 годам страна по количеству больниц может достигнуть уровня Российской империи.
Фото: ТАСС
Больницы Российской империи
В 2000–2015 годах количество больниц в России сократилось в два раза, с 10,7 тыс. до 5,4 тыс., подсчитали эксперты Центра экономических и политических реформ (ЦЭПР) на основании данных Росстата (копия исследования ЦЭПРа есть в распоряжении РБК.) В своем докладе «Здравоохранение. Оптимизация российской системы здравоохранения в действии» специалисты отмечают, что, если власти продолжат закрывать больницы такими темпами (353 в год), к 2021–2022 годам количество медучреждений в стране достигнет 3 тыс., то есть уровня Российской империи в 1913 году.
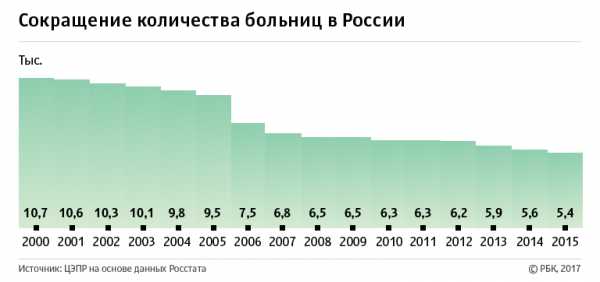
Реформа здравоохранения началась в 2010 году, когда был принят закон об обязательном медицинском страховании, напомнил РБК директор НИИ организации здравоохранения при департаменте здравоохранения Москвы Давид Мелик-Гусейнов. Она заключалась в оптимизации расходов за счет закрытия неэффективных больниц и расширения использования высокотехнологичных медучреждений. Авторы доклада объяснили, что взяли 15 лет как период, когда у власти был Владимир Путин, включая его премьерский срок. Кроме того, активное реформирование и оптимизация здравоохранения начались еще в 2003–2005 годах, что видно из статистики по количеству больниц и поликлиник.
Реклама
Вслед за больницами за 15 лет сократилось и количество больничных коек — в среднем на 27,5%, до 1,2 млн, подсчитали в ЦЭПРе. В сельской местности сокращение мест заметнее — почти на 40%. Эти данные подтверждает директор фонда независимого мониторинга «Здоровье» Эдуард Гаврилов. По его словам, только с 2013 года мест в больницах стало меньше на 100 тыс.
Количество больниц и коек уменьшается, соглашается Мелик-Гусейнов, но эти цифры нельзя увязывать с доступностью медицинской помощи и качеством лечения пациентов. Главный показатель — количество госпитализаций и оно растет, указывает он. Например, в Москве в 2016 году выписалось на 96 тыс. людей больше, чем в 2015 году. Это значит, что хотя мест становится меньше, используются они эффективнее. Каждая койка должна быть загружена на 85–90%, подчеркивает эксперт: если она простаивает, от нее необходимо избавиться.
Маневр не в пользу поликлиник
Тенденцию к уменьшению количества больниц и коек можно было бы оправдать перераспределением ресурсов на уровень поликлиник, указывают в ЦЭПРе, но в России закрываются и они. Их число за период 2000–2015 годов сократилось на 12,7%, до 18,6 тыс. учреждений, а нагрузка возросла с 166 человек в день в 2000 году до 208. «Декларируемого маневра по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась как в области стационарного, так и амбулаторного лечения», — делают вывод авторы доклада.
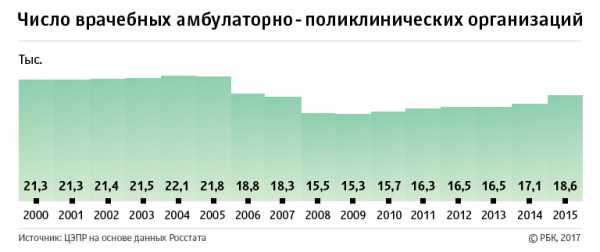
В своем докладе ЦЭПР ссылается и на результаты проверки оптимизации здравоохранения Счетной палатой, по итогам которой эксперты пришли к выводу, что реформа привела к снижению доступности услуг. Как замечают в ЦЭПРе, за 2000–2015 годы увеличилась заболеваемость населения: осложнения при беременности и родах увеличились на 39,1%, выявленные новообразования — на 35,7%, заболевания системы кровообращения — на 82,5%. Доступность медицинской помощи в регионах эксперты проверили лично. Авторы доклада попробовали записаться к терапевту в небольшом российском городе, например в Рыбинске Ярославской области. Если бы они были настоящими пациентами, приема врача им пришлось бы ждать 21 день. Кроме того, указывают эксперты, в больницах нет ряда лекарств — анальгина, феназепама, аскорбиновой кислоты и т.д.
Нельзя ориентироваться на данные по заболеваемости населения как на показатели ухудшения состояния здравоохранения в России, уверен Мелик-Гусейнов. Он обращает внимание, что речь идет не о заболеваемости вообще, а о диагностировании. И тот факт, что выявляемость растет, — это хорошо.
Деньги на уровне фастфуда
Отсутствие лекарств в больницах отражает другую проблему в российском здравоохранении — его недофинансированность, пишут эксперты. Правительство постоянно заявляет о росте расходов на здравоохранение, но с учетом инфляции они, наоборот, падают. ЦЭПР ссылается на анализ бюджета Федерального фонда обязательного медицинского страхования. Эксперты подсчитали, что реальные расходы в 2017 году снизятся на 6% в сопоставимых с 2015 годом ценах.
Обратили внимание авторы доклада и на оплату труда медперсонала. За час работы врач с учетом всех переработок получает 140 руб., а медработники среднего и младшего звена — 82 и 72 руб. соответственно. «Оплата труда врача в час сравнима, например, с часовой ставкой рядового сотрудника сети фастфуда «Макдоналдс» (около 138 руб.). Администратор кафе данной сети получает уже порядка 160 руб. в час, то есть больше квалифицированного врача с высшим образованием», — замечают в ЦЭПРе. По результатам опроса фонда «Здоровье», проведенного среди 7,5 тыс. врачей из 84 регионов России в феврале 2017 года, около половины медиков зарабатывают на одну ставку менее 20 тыс. руб. в месяц, рассказал РБК Гаврилов.
Тарифы ОМС не покрывают реальных затрат на оказание медицинской помощи, указывают в ЦЭПРе. Например, базовый анализ крови стоит около 300 руб., тогда как по ОМС поликлиники получают за него в среднем 70–100 руб. Из-за этого растет объем платных услуг: так, с 2005 по 2014 год он увеличился с 109,8 млрд до 474,4 млрд руб.
Сама система страховой медицины неэффективна в России, резюмируют автора доклада. С учетом протяженной и малонаселенной территории нельзя привязывать деньги к числу пациентов — это приводит к недофинансированию и «неизбежной деградации медицины в небольших городах и на селе». «Необходимо ставить вопрос о реформе страховой медицины с частичным возвращением к действовавшим ранее в СССР принципам формирования и финансирования медицинской сети», — делают вывод эксперты.
РБК ожидает ответа от Министерства здравоохранения.
Самое острое на канале Примечаний в Telegramprimechaniya.ru
Политика Newsland – комментарии, дискуссии и обсуждения новости.
Оптимизация здравоохранения привела к массовому закрытию больниц и падению качества медицинской помощи в России, утверждают эксперты. К 2021–2022 годам страна по количеству больниц может достигнуть уровня Российской империи
В 2000–2015 годах количество больниц в России сократилось в два раза, с 10,7 тыс. до 5,4 тыс., подсчитали эксперты Центра экономических и политических реформ (ЦЭПР) на основании данных Росстата (копия исследования ЦЭПРа есть в распоряжении РБК.) В своем докладе «Здравоохранение. Оптимизация российской системы здравоохранения в действии» специалисты отмечают, что, если власти продолжат закрывать больницы такими темпами (353 в год), к 2021–2022 годам количество медучреждений в стране достигнет 3 тыс., то есть уровня Российской империи в 1913 году.
Реформа здравоохранения началась в 2010 году, когда был принят закон об обязательном медицинском страховании, напомнил РБК директор НИИ организации здравоохранения при департаменте здравоохранения Москвы Давид Мелик-Гусейнов. Она заключалась в оптимизации расходов за счет закрытия неэффективных больниц и расширения использования высокотехнологичных медучреждений. Авторы доклада объяснили, что взяли 15 лет как период, когда у власти был Владимир Путин, включая его премьерский срок. Кроме того, активное реформирование и оптимизация здравоохранения начались еще в 2003–2005 годах, что видно из статистики по количеству больниц и поликлиник.
Вслед за больницами за 15 лет сократилось и количество больничных коек — в среднем на 27,5%, до 1,2 млн, подсчитали в ЦЭПРе. В сельской местности сокращение мест заметнее — почти на 40%. Эти данные подтверждает директор фонда независимого мониторинга «Здоровье» Эдуард Гаврилов. По его словам, только с 2013 года мест в больницах стало меньше на 100 тыс.
Количество больниц и коек уменьшается, соглашается Мелик-Гусейнов, но эти цифры нельзя увязывать с доступностью медицинской помощи и качеством лечения пациентов. Главный показатель — количество госпитализаций и оно растет, указывает он. Это значит, что хотя мест становится меньше, используются они эффективнее. Каждая койка должна быть загружена на 85–90%, подчеркивает эксперт: если она простаивает, от нее необходимо избавиться.
Тенденцию к уменьшению количества больниц и коек можно было бы оправдать перераспределением ресурсов на уровень поликлиник, указывают в ЦЭПРе, но в России закрываются и они. Их число за период 2000–2015 годов сократилось на 12,7%, до 18,6 тыс. учреждений, а нагрузка возросла с 166 человек в день в 2000 году до 208. «Декларируемого маневра по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась как в области стационарного, так и амбулаторного лечения», — делают вывод авторы доклада.
В своем докладе ЦЭПР ссылается и на результаты проверки оптимизации здравоохранения Счетной палатой, по итогам которой эксперты пришли к выводу, что реформа привела к снижению доступности услуг. Как замечают в ЦЭПРе, за 2000–2015 годы увеличилась заболеваемость населения: осложнения при беременности и родах увеличились на 39,1%, выявленные новообразования — на 35,7%, заболевания системы кровообращения — на 82,5%. Доступность медицинской помощи в регионах эксперты проверили лично. Авторы доклада попробовали записаться к терапевту в небольшом российском городе, например в Рыбинске Ярославской области. Если бы они были настоящими пациентами, приема врача им пришлось бы ждать 21 день. Кроме того, указывают эксперты, в больницах нет ряда лекарств — анальгина, феназепама, аскорбиновой кислоты и т.д.
Нельзя ориентироваться на данные по заболеваемости населения как на показатели ухудшения состояния здравоохранения в России, уверен Мелик-Гусейнов. Он обращает внимание, что речь идет не о заболеваемости вообще, а о диагностировании. И тот факт, что выявляемость растет, — это хорошо.
Отсутствие лекарств в больницах отражает другую проблему в российском здравоохранении — его недофинансированность, пишут эксперты. Правительство постоянно заявляет о росте расходов на здравоохранение, но с учетом инфляции они, наоборот, падают. ЦЭПР ссылается на анализ бюджета Федерального фонда обязательного медицинского страхования. Эксперты подсчитали, что реальные расходы в 2017 году снизятся на 6% в сопоставимых с 2015 годом ценах.
Обратили внимание авторы доклада и на оплату труда медперсонала. За час работы врач с учетом всех переработок получает 140 руб., а медработники среднего и младшего звена — 82 и 72 руб. соответственно. «Оплата труда врача в час сравнима, например, с часовой ставкой рядового сотрудника сети фастфуда «Макдоналдс» (около 138 руб.). Администратор кафе данной сети получает уже порядка 160 руб. в час, то есть больше квалифицированного врача с высшим образованием», — замечают в ЦЭПРе. По результатам опроса фонда «Здоровье», проведенного среди 7,5 тыс. врачей из 84 регионов России в феврале 2017 года, около половины медиков зарабатывают на одну ставку менее 20 тыс. руб. в месяц, рассказал РБК Гаврилов.
Тарифы ОМС не покрывают реальных затрат на оказание медицинской помощи, указывают в ЦЭПРе. Например, базовый анализ крови стоит около 300 руб., тогда как по ОМС поликлиники получают за него в среднем 70–100 руб. Из-за этого растет объем платных услуг: так, с 2005 по 2014 год он увеличился с 109,8 млрд до 474,4 млрд руб.
Сама система страховой медицины неэффективна в России, резюмируют автора доклада. С учетом протяженной и малонаселенной территории нельзя привязывать деньги к числу пациентов — это приводит к недофинансированию и «неизбежной деградации медицины в небольших городах и на селе». «Необходимо ставить вопрос о реформе страховой медицины с частичным возвращением к действовавшим ранее в СССР принципам формирования и финансирования медицинской сети», — делают вывод эксперты.
newsland.com
"Мы оптимизируем наше население". Врачи против реформы здравоохранения
С 2012 года в России проходит так называемая оптимизация здравоохранения: сократилось количество больниц, койко-мест и сотрудников медицинских учреждений. При этом жалобы на качество и доступность медицинской помощи не стали звучать реже. В воскресенье напротив здания Минздрава прошла акция "Против лжи и коррупции в здравоохранении", на которую пришли несколько десятков человек: как сотрудники больниц, так и пациенты. Акция не была согласована властями. Этот митинг – лишь часть расширяющегося протеста медиков против новых порядков в отрасли.
Участники акции выдвинули свои требования в виде резолюции. Основное – это требование улучшения условий труда, создание прозрачной системы начисления заработной платы и прекращения "оптимизации". Кроме того, активисты требуют обратить внимание на проблему коррупции в области подрядов и поставок, а также отказаться от повышения пенсионного возраста, которое лишит большинство медработников права на досрочную пенсию "по выслуге лет".
Оптимизация по накатанной
Процесс оптимизации длится уже несколько лет, но только недавно медицинский протест стал принимать серьезные масштабы. Сотрудники и пациенты как минимум трех известных медицинских учреждений Москвы вступили в борьбу за свои права и начали рассказывать о том, как обстоят дела в российской медицине изнутри. В НИИ глазных болезней, Центре патологии речи и нейрореабилитации, а также в Центре хирургии им. Вишневского истории оптимизации практически одинаковы. Реформы начались с приходом нового руководителя и его команды, руководитель нередко принадлежал к иной сфере медицины, чем учреждение, которым его назначили управлять. После чего начинались массовые увольнения врачей, сокращение ставок и зарплат. На первый план выходила финансовая составляющая, то есть то, сколько можно заработать на платных услугах.
Радио Свобода уже писало о ситуации с Центром патологии речи и нейрореабилитации, где против оптимизации выступили пациенты и уже уволенные сотрудники. После прихода в Центр нового руководителя многие сотрудники из старой команды были вынуждены уволиться "по соглашению сторон", а сам курс реабилитации заметно сократили. Точно так же прошли увольнения в НИИ глазных болезней, и на днях лишь одному врачу института удалось через суд вернуть себе рабочее место.
Семен Гальперин на пресс-конференции по поводу судьбы Центра хирургии им. ВишневскогоПрезидент "Лиги защиты врачей" Семен Гальперин сравнивает "оптимизацию" здравоохранения с приватизацией предприятий в 90-х годах, которая должна была улучшить и оптимизировать промышленность, но в итоге разрушила ее.
Сколько людей умерли в результате закрытия больницы, никого наверху не волнует
– Сегодня мы делим последнее, что осталось в нашей стране. Никто не обещал, что приватизация здравоохранения приведет к каким-то другим итогам, нежели приватизация промышленности. Мы видим все то же самое: разваливаются и закрываются клиники. Да, это называется по-другому, потому что тем, кто принимает решения, стыдно сказать, что это приватизация. Но принцип тот же самый: учреждение переводят на финансовые планы, их эффективность оценивается по тому, сколько денег добыто с каждого квадратного метра клиники. А сколько людей умерли в результате закрытия больницы, никого наверху не волнует. Мы оптимизируем нашу страну, мы оптимизируем наше население.
В Центре хирургии им. Вишневского ситуация еще сложнее. В 2016 году Центр возглавил Амиран Ревишвили, который ранее был заведующим отделением тахиаритмии в Бакулевском институте. Вместе с ним пришла новая команда, которая и начала управлять финансами центра. По словам врача центра Ольги Андрейцевой, три административных должности в учреждении заняли члены одной семьи, они и управляют финансовой и хозяйственной деятельностью. Это помощник директора по финансовым вопросам Альбина Фролова, ее дочь и зять. С тех пор деньги стали направляться на ремонт административных помещений и тех отделений, которые связаны с кардиологией – именно в этой области работал Ревишвили.
На видео, которое сделали активисты, показана основная операционная, в которую вы точно не захотите попасть: облезлые стены, один из хирургических светильников не работает. Несмотря на плачевное состояние как минимум трех операционных, руководство центра все же смогло выделить 292 миллиона рублей на ремонт административных помещений.
В центре также нет экстренной операционной, поэтому, если пациент столкнулся с осложнениями после операции, ему придется ждать, пока закончатся плановые операции. Андрейцева рассказала, что были случаи, когда людей приходилось оперировать прямо на койке в реанимационном отделении. На просьбы сотрудников сделать экстренную операционную в одной из пустующих операционных руководство центра не отреагировало.
– Помощник директора Фролова считает слишком дорогим удовольствием отремонтировать и содержать экстренную операционную с экстренными бригадами, – говорит Андрейцева.
По словам Андрейцевой, в центре есть дорогостоящее оборудование, которое не используется только потому, что для него не закупили относительно недорогие расходные материалы. Также сократили количество расходных сетов к аппаратам возврата крови, которые используются при операциях с заведомо большой кровопотерей. Из-за этого аппарат используют, только когда кровопотеря превышает 1,5–2 литра.
– Правильней было бы начинать использовать аппарат возврата крови с самого начала таких операций, не дожидаясь критической кровопотери, – считает Андрейцева.
Ольга Андрейцева на пресс-конференции по поводу судьбы Центра хирургии им. ВишневскогоВ самих операционных долго не было кондиционеров, пока Андрейцева не написала письмо Путину. Но даже после этого появились только бытовые кондиционеры, а не медицинские.
– Если мы говорим о дорогостоящем оборудовании, которое простаивает, потому что нет расходных материалов, это само по себе является основанием для организационных и кадровых выводов со стороны министерства, – комментирует ситуацию юрист Александр Помазуев. – И оно вполне может и должно как-то на это реагировать. Но если министерство в этой ситуации бездействует, то ни у пациентов, ни у сотрудников нет никаких юридических возможностей заставить администрацию выделить деньги вместо ремонта административных помещений на ремонт операционных.
Видимо, с целью экономии в центре стали сокращаться поставки лекарств и расходных материалов. Пациенты рассказывают, что, несмотря на лечение по системе обязательного медицинского страхования, многие вещи они покупают сами.
Даже физраствора может не быть
– Огромное количество пациентов действительно вынуждено приносить лекарства с собой, – рассказывает сестра одной из пациенток и руководитель инициативной группы пациентов Ирина Граблевская. – Каждый курс химиотерапии, который мы проводим с моей сестрой, обходится нам примерно в 70 тысяч. Таких курсов порядка 6 в год. В этом году нам принесли шприц объемом 60 мл, потому что других не оказалось. После этого мы сами закупили шприцы. Не раз получалось, что больные, которые не могут самостоятельно выйти за пределы больницы, просят привезти обезболивающие лекарства и многое другое, потому что больница этого предоставить не может. Даже физраствора может не быть.
Пикеты в Москве против реформирования медициныВ распоряжении Радио Свобода есть несколько листов требования-накладной на лекарства за сентябрь и октябрь этого года. Согласно данным этих накладных, в центре действительно многие из запрашиваемых лекарств либо не выдаются совсем, либо в гораздо меньшем объеме. Сокращают выдачу антибиотиков, смесей для энтерального питания, противовоспалительных препаратов, физраствора и много другого.
– Фактически дважды оплачивается одна и та же услуга, – говорит Александр Помазуев. – Причем плата с пациентов взимается незаконно, и деньги незаконно получаются из Фонда медицинского страхования. Это может быть основанием для реагирования со стороны правоохранительных органов, и мы уже написали заявления. Но в первую очередь на нарушения в текущей работе должно реагировать руководство. Если они не реагируют, то единственный, кто может это сделать, – это Министерство здравоохранения. Но они в этой ситуации предпочитают не вмешиваться.
Во второй половине 2017 года в центре прошли сокращения и увольнения сотрудников, в основном людей пенсионного возраста. По словам Андрейцевой, их вынудили уволиться по собственному желанию, пригрозив уволить по статье. Никаких дополнительных выплат или компенсаций сотрудники не получают.
– Меня уволили за пять минут, – рассказывает бывшая медсестра центра Татьяна Барабанщикова. – Когда меня уволили, я каждое утро в течение четырех месяцев вставала в 6 часов и собиралась – я была настроена идти работать. А когда понимала, что мне никуда больше не надо, я чувствовала себя выброшенной.
По данным Андрейцевой, всего в центре уволили около 100 человек. Среди них были и врачи: врач лучевой диагностики, сосудистые хирурги, хирурги-аритмологи. С ноября этого года закрывается 2-е абдоминальное отделение, то есть сразу ряд направлений хирургии: хирургия неопухолевых очаговых поражений печени, неопухолевых заболеваний пищевода и так далее.
Некоторые должности в Центре сократили, а сотрудникам предложили перейти на другие. Например, врачу-онкологу предложили должности уборщика помещений, уборщика территорий, документоведа и санитарки. По данным Андрейцевой, из-за сокращения врачей в реанимации дежурства "закрывают" ординаторы, которые еще не имеют права самостоятельно дежурить и не имеют сертификатов. О нехватке персонала говорят и пациенты.
– Я не раз видела, как сестра, которая ставит препараты для химиотерапии, а это непростое дело, вынуждена бегать между двумя отделениями, – рассказывает Ирина Граблевская. – Она не успевает перекрывать эти капельные системы. Мы научились перекрывать их сами и ждать, пока к нам подойдет медсестра, которая просто на разрыв.
Тех сотрудников, которых не уволили, перевели на меньшие ставки. Однако нагрузка у этих специалистов не уменьшилась – они по-прежнему работают столько же, сколько и на полных ставках. По словам Андрейцевой, сотрудники очень тяжело переживали этот перевод.
Один из переведенных на полставки сотрудников переживал очень сильно, скончался на рабочем месте
– В течение года двое просто не смогли работать и сами уволились. Один из переведенных на полставки сотрудников переживал очень сильно, скончался на рабочем месте. У меня есть приятельница, врач-хирург, которую точно так же перевели на полставки, а загрузка в операционной у нее на две ставки. Это все случилось за один день: ни уведомлений, ни предложений, ни времени на раздумья.
Пикеты в Москве против реформирования медициныЮрист Александр Помазуев считает, что таким способом администрация добивается снижения количества работников, которые получают заработную плату. Это позволяет увеличивать формальный средний размер зарплаты. Так администрация выполняет так называемые "майские указы" Путина, которые предполагают повышение зарплаты до 200 процентов от средней по региону. В то же время массовые переработки сотрудников не оплачиваются.
– Все традиционно, наслушавшись про "майские указы", привыкли к тому, что к 2018 году зарплату обещали поднять, – говорит Александр Помазуев. – На самом деле Верховный суд уже высказывался по этому делу довольно четко: указ президента не обещал повысить заработную плату, указ президента обещал стараться это делать. Как вы понимаете, между обязательством повысить и обязательством стараться есть огромная разница. Поэтому руководство института может отчитаться, что они очень стараются, но никаких обязательств в этой части на них не лежит.
С появлением нового руководства в центре появилась новая непрозрачная система начисления зарплаты. Все сотрудники были переведены на "эффективный контракт": есть фиксированная часть, и есть доля заработной платы, которая зависит от объема выполненной работы. Администрация также утвердила локальные акты, которые описывают, как распределяется этот фонд. Составляются ведомости по отделам, суммы спускаются начальникам отделов, а те их распределяют в зависимости от трудового вклада каждого работника. В то же время сам работник не может узнать, почему у него в этом месяце получилась именно такая сумма. По словам Помазуева, администрация в ответах ссылается на "общий кошелек": в целом институт заработал меньше, поэтому сколько бы сотрудник ни работал, он не получит зарплату, пропорциональную его работе. Несмотря на все локальные акты, распределение заработной платы зависит исключительно от усмотрения руководства, которое определяет, какой отдел сколько получит. Никакого контроля за этим не существует.
– Когда министерство ставит задачу добиться определенных показателей, администрация делает это за счет пациентов или работников, – говорит Помазуев. – Строя свою работу таким образом, чтобы формальные показатели были выполнены и у министерства формально не было претензий. В какой ситуации оказываются работники или пациенты, уже не имеет существенного значения.
На письмо Ольги Андрейцевой пришел ответ из Министерства здравоохранения. В нем говорится, что факты, указанные в ее обращении, не подтвердились. На пресс-конференцию в Росбалте, которую организовал "Альянс врачей", не пришли ни представители руководства центра, ни представитель министерства. Радио Свобода отправило запрос в центр, но получить оперативный ответ не удалось. Вскоре после отправки запроса контакты пресс-службы центра пропали с сайта учреждения.
Однако у редакции есть открытое письмо коллектива центра, которое было написано в ответ на то, что рассказала Ольга Андрейцева. По ее словам, его подписала на самом деле лишь часть коллектива, причем самих подписей никто не видел. Радио Свобода опубликует выдержки из этого письма.
"По состоянию на 01.09.2018 года 90% основных фондов Учреждения имеют 100% износ. [...] Разумеется, всем нам хотелось бы, чтобы наша клиника имела современный облик и оснащение. Но решить все проблемы, которые накапливались годами, невозможно в одночасье".
"Обновление центра уже идет, и отрицать это невозможно. За последние два с половиной года завершен ремонт и полное переоснащение отделения реанимации. Созданы и полностью оснащены четыре рентген-операционные. Отремонтирован и полностью переоснащен аритмологический центр, отделение компьютерной томографии, закуплен и установлен новый рентгеновский аппарат. Ведется ремонт палат в отделениях. Идет замена старых лифтов, проведен ремонт холлов и центральной лестницы в главном корпусе. Наконец-то в центре появилось хорошее кафе, где сотрудники и посетители могут обедать. Благоустроена и облагорожена территория центра, его парковая зона стала красивой и комфортной. Полностью реконструирован и оснащен современным мультимедийным оборудованием конференц-зал, где теперь не стыдно проводить крупные научные мероприятия, в том числе международного уровня".
"Утверждения о том, что в центре хирургии есть дефицит "базовых" лекарственных препаратов, необоснованны".
"Что касается реструктуризации учреждения, изменений штатного расписания, сокращения и увольнения сотрудников – эта тема болезненна для каждого, без исключения, учреждения, организации или предприятия. Вряд ли можно найти примеры, когда бы подобные процессы проходили в коллективах абсолютно гладко, не вызывая неудовольствия той части сотрудников, которые вынуждены уйти. В то же время мы понимаем, что необходимость оптимизации штатных расписаний не является личным желанием директоров бюджетных организаций, а диктуется необходимостью "вписаться" в заданные рамки финансирования. Не избежало этого и наше учреждение. Однако речь не идет о массовых увольнениях: в НМИЦ хирургии им. Вишневского с сентября 2017 по сентябрь 2018 года были уволены с соблюдением требований Трудового законодательства 59 работников. Из них по собственному желанию – 24 человека, по соглашению сторон – 23 человека, по сокращению численности и (или) штата – 12 человек".
В письме также упоминается о намерении инициировать судебное разбирательство, чтобы восстановить в глазах общественности имя центра. Ольгу Андрейцеву на данный момент защищает "Альянс врачей".
www.svoboda.org
Нового уровня достигнет российская медицина… Уровня 1913 года
Оптимизация здравоохранения привела к массовому закрытию больниц и падению качества медицинской помощи в России, утверждают эксперты. К 2021-2022 годам страна по количеству больниц может достигнуть уровня Российской империи. Подробности доклада приводит РБК
Эксперты Центра экономических и политических реформ (ЦЭПР), на основании данных Росстата, сообщили, что в 2000-2015 годах количество больниц в России сократилось в два раза, с 10,7 до 5,4 тысяч.
В своем докладе «Здравоохранение. Оптимизация российской системы здравоохранения в действии» специалисты отмечают, что если власти продолжат закрывать больницы такими темпами (353 в год), к 2021-2022 годам количество медучреждений в стране составит 3 тыс, то есть уровень Российской империи в 1913 году.
Реформа здравоохранения началась в 2010 году после принятия закона об обязательном медицинском страховании. Цель реформы заключалась в оптимизации расходов за счет закрытия неэффективных больниц и расширения использования высокотехнологичных медучреждений.Авторы доклада объяснили, что взяли 15 лет как период, когда у власти был Владимир Путин, включая его премьерский срок. Кроме того, активное реформирование и оптимизация здравоохранения начались еще в 2003-2005 годах, что видно из статистики по количеству больниц и поликлиник.
Вслед за больницами за 15 лет сократилось и количество больничных коек — в среднем на 27,5%, до 1,2 млн, подсчитали в ЦЭПРе. В сельской местности сокращение мест заметнее — почти на 40%.
Тенденцию к уменьшению количества больниц и коек можно было бы оправдать перераспределением ресурсов на уровень поликлиник, указывают в ЦЭПРе, но в России закрываются и они. Их число за период 2000-2015 годов сократилось на 12,7%, до 18,6 тыс. учреждений, а нагрузка возросла со 166 человек в день в 2000 году до 208. «Декларируемого маневра по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась как в области стационарного, так и амбулаторного лечения», — делают вывод авторы доклада.
В своем докладе ЦЭПР ссылается и на результаты проверки оптимизации здравоохранения Счетной палатой, по итогам которой эксперты пришли к выводу, что реформа привела к снижению доступности услуг. Как замечают в ЦЭПРе, за 2000-2015 годы увеличилась заболеваемость населения: осложнения при беременности и родах увеличились на 39,1%, выявленные новообразования — на 35,7%, заболевания системы кровообращения — на 82,5%. Доступность медицинской помощи в регионах эксперты проверили лично. Авторы доклада попробовали записаться к терапевту в небольшом российском городе, например, в Рыбинске Ярославской области. Если бы они были настоящими пациентами, приема врача им пришлось бы ждать 21 день. Кроме того, указывают эксперты, в больницах нет ряда лекарств — анальгина, феназепама, аскорбиновой кислоты и т.д.
Отсутствие лекарств в больницах отражает другую проблему в российском здравоохранении — его недофинансированность, пишут эксперты. Правительство постоянно заявляет о росте расходов на здравоохранение, но с учетом инфляции они, наоборот, падают. ЦЭПР ссылается на анализ бюджета Федерального фонда обязательного медицинского страхования. Эксперты подсчитали, что реальные расходы в 2017 году снизятся на 6% в сопоставимых с 2015 годом ценах.
Обратили внимание авторы доклада и на оплату труда медперсонала. За час работы врач, с учетом всех переработок, получает 140 рублей, а медработники среднего и младшего звена — 82 и 72 рубля соответственно. «Оплата труда врача в час сравнима, например, с часовой ставкой рядового сотрудника сети фастфуда «Макдоналдс» (около 138 руб.). Администратор кафе данной сети получает уже порядка 160 рублей в час, то есть больше квалифицированного врача с высшим образованием», — замечают в ЦЭПРе. По результатам опроса фонда «Здоровье», проведенного среди 7,5 тысяч врачей из 84 регионов России в феврале 2017 года, около половины медиков зарабатывают на одну ставку менее 20 тыс рублей в месяц.
Тарифы ОМС не покрывают реальных затрат на оказание медицинской помощи, указывают в ЦЭПРе. Например, базовый анализ крови стоит около 300 рублей, тогда как по ОМС поликлиники получают за него в среднем 70-100 руб. Из-за этого растет объем платных услуг: так, с 2005 по 2014 год он увеличился с 109,8 млрд до 474,4 млрд рублей.
www.rline.tv