Российское здравоохранение превращается в «здравозахоронение». Оптимизация здравоохранения в 2017
Что ждёт здравоохранение в 2017 году?
Продолжение сокращений врачей и коек, импортозамещение в лекарственной сфере, закон о телемедицине, эпидемия ВИЧ — такие темы будоражили сферу здравоохранения в прошедшем году.
Врачи смогут работать через интернет
В 2017 году в России, как ожидается, будет легализована телемедицина, после чего в течение двух лет все больницы и поликлиники подключат к интернету с тем, чтобы обеспечить для всего населения доступ к лучшей медицинской помощи, вне зависимости от того, насколько тот или иной пациент удален от ближайшей клиники федерального значения. Такое поручение дал президент Владимир Путин по итогам послания Федеральному собранию в декабре.
Уже к середине марта правительство должно подготовить и утвердить план подключения всех больниц и поликлиник в России к скоростному интернету в 2017–2018 годах, отмечается в поручении, в том числе для внедрения телемедицинских технологий. Базовый закон о телемедицине, которая пока в России не разрешена, будет принят до конца весенней сессии, заявлял глава профильного комитета Госдумы Леонид Левин.
Принятие закона о телемедицине — это очень большой тренд, рассуждает президент Лиги защитников пациентов Александр Саверский.
«Это удобно, здорово и классно, что в любой момент можно получить необходимую консультацию врача. Но картина самого здравоохранения изменится полностью в ближайшие пять-семь лет», — отмечает он.
Информационные технологии во многом заменят живого человека, врача, и в этом есть как преимущества, так и недостатки.
Развитие телемедицинских сервисов может стать важным драйвером развития рынка медицинских услуг на ближайшие пять-десять лет, соглашается управляющий директор сети клиник «Рэмси Диагностика» Александр Ледовский. Для клиник это означает дополнительные возможности для развития, а для пациента — повышение доступности качественной медицинской помощи, говорит он.
Объем мирового рынка удаленной медицины, по оценке советника президента по развитию интернет-технологий Германа Клименко, составит к 2018 году $3,5 млрд и затронет 25% всех государственных больниц в России, а легализация такого вида услуг позволит докторам вести частную практику без принадлежности к организациям.
Интернет-компании уже приготовили к выходу закона свои программы, соответствующие платформы есть у российской соцсети «Доктор на работе» и у сервиса «Яндекс.Здоровье».
В то же время в следующем году телемедицину в лучшем случае только начнут внедрять, поэтому она не будет оказывать большого влияния на сферу здравоохранения, отмечает генеральный директор «АльфаСтрахование-ОМС» Андрей Рыжаков.
«Пока практика развитых стран говорит о том, что, несмотря на большие ожидания, телемедицина дает небольшой ответ. Какое место у нас найдет телемедицина, мы не знаем. Сначала нужно посмотреть, что в себя будет включать это законодательство: можно разрешить консультацию без постановки диагноза, а можно — полноценное лечение, если врач берет на себя ответственность», — поясняет он.
Сокращения врачей и больниц продолжаются
Оптимизация врачей, коек и больниц, которая идет уже несколько лет, продолжалась и в 2016 году. По данным Росстата, численность медицинских работников сократилась за первые девять месяцев 2016 года на 66 тыс. по сравнению с аналогичным периодом 2015 года. Больше всего увольнений пришлось на младший медперсонал, которого стало меньше на 48,5 тыс. человек.
Увольнения медработников в числе трех главных тенденций года перечислил «Газете.Ru» директор Фонда независимого мониторинга «Здоровье» Эдуард Гаврилов. Оптимизационные мероприятия, по его словам, проводились «в отрыве от учета плотности и возрастного состава населения и транспортной инфраструктуры». Медицинские организации закрывались без общественных слушаний.
«Все эти процессы негативно повлияли на активность первичного звена, доступность медпомощи… Отечественное здравоохранение переходит от сохранения и укрепления здоровья граждан к индивидуальному лечению, в основном запущенных хронических заболеваний», — считает он.
«Сокращение врачей, сокращение мощностей в государственном здравоохранении, естественно, приводит к росту частного», — заметил Александр Саверский. Он отметил, что категорически не приветствует уход государства из здравоохранения и видит некую неразбериху трех систем, из которых оно состоит, которые «паразитируют друг на друге».
«Частники залезают в ОМС, которое предназначено для государственных учреждений, а государственные учреждения оказывают платные услуги. Страховщики, которые таковыми не являются, начинают зарабатывать, делая вид, что они — страховщики. И из-за этого мы не можем усилить государственное страхование… Пока мы не разведем всех по углам, мы будем иметь тот хаос, который пожирает любые ресурсы», — резюмирует эксперт.
Все сокращения, по его словам, в основном результат стремления чиновников «лечь костьми» ради выполнения майских указов президента о повышениях зарплат врачам, которые по факту окажутся невыполненными. «В итоге произошло колоссальное разрушение, а цель достигнута так и не будет. Это чудовищно», — говорит он.
Неподъемные зарплаты
Уровень средней зарплаты российских врачей, по данным Росстата, составлял 48,9 тыс. руб. в январе — сентябре 2016 года против 46,4 тыс. руб. за тот же период 2015-го, то есть почти не вырос с учетом инфляции. При этом наибольший рост отмечался в федеральных медучреждениях (на 8%), в региональных же зарплаты врачей выросли приблизительно на уровень инфляции — около 5%, а в муниципальных рост был почти нулевым (отрицательным с учетом роста цен), подсчитала «Газета.Ru».
Между регионами по-прежнему отмечается кратная разница в размере зарплат врачей: от 23,2 тыс. руб. в Ингушетии до 109 тыс. руб. в Ямало-Ненецком и Чукотском автономных округах. В Москве врачи в среднем зарабатывают 81 тыс. руб. в месяц, по данным Росстата. Динамика по регионам также различна. Если в столице зарплаты врачей выросли примерно на 10% (первые девять месяцев 2016-го к аналогичному периоду 2015-го года), то в Ямало-Ненецком АО снизились на 3%.
О том, как продвигается исполнение майских указов, узнать из официальной статистики уже нельзя: Росстат в 2016 году перестал публиковать данные об отношении зарплат врачей к средней зарплате по региону. По итогам 2015 года средняя зарплата врачей в среднем по России составляла 156% к средней зарплате в регионах.
В 2017 году зарплату медикам повысят дважды: с 1 января и с 1 октября — по 7,5%, с 1 октября ее соотношение со средней региональной должно достигнуть 180%, пообещала вице-премьер Ольга Голодец в декабре. Из этого следует, что сегодня соотношение должно быть выше 165%. В Минздраве на момент публикации заметки не ответили на вопрос «Газеты.Ru», так ли это на самом деле.
Согласно одному из майских указов президента, зарплаты медиков младшего и среднего звена должны к 2018 году достичь 100% от уровня средней зарплаты в регионе, врачей — 200% от этой величины. Еще до кризиса, почти с самого момента выхода указов, эксперты говорили, что эти требования будут крайне сложными в исполнении. В последнее время чаще звучит слово «невозможно».
Из заключения Счетной палаты на проект бюджета ФОМС видно, что правительство приготовилось передвинуть временной горизонт достижения показателей: дополнительные расходы на реализацию соответствующего президентского указа в основном разнесены на 2018 и 2019 годы (соответственно 153,7 млрд и 191,7 млрд руб.). На 2017 год выделено только 44,5 млрд руб.
Пациентам предложат стандарт вместо врача
Число медицинских работников в будущем может сокращаться и дальше, но по объективным причинам: с одной стороны, это внедрение информационных технологий и телемедицины, с другой — стандартов и протоколов лечения.
«Есть стандарты: человек надел манжету, проверил давление, показания приборов, которые уже могут проверить сахар и давление глазного дна, — уже больше 12 параметров благодаря одной манжете — и получил первичную консультацию. Даже ЭКГ расшифровать можно без врача. И уже какая-то часть больных получит назначения типа: вызвать скорую, купить таблеток и так далее», — описывает медицину будущего Саверский из Лиги пациентов.
Пациент сможет получить «по удаленке» не только консультацию, но даже полноценный медосмотр, считает президент Межрегионального союза медицинских страховщиков Дмитрий Кузнецов. Для этого, по его словам, уже изобретены и используются в других странах кабинки для медосмотра, есть даже отечественные разработки подобных систем.
«Кабинка — это место, где есть возможность с помощью датчиков передать в цифровом виде всю информацию, которую можно получить при наличии фельдшера рядом. Только в наших условиях это должно быть вандалоустойчиво», — добавляет эксперт.
Врач в такой системе будет появляться в нестандартных, сложных ситуациях или при необходимости контактного вмешательства: хирургия, акушерство и прочие.
Но, с другой стороны, медицина быстро двигается вперед и во многих случаях требует персонифицированного подхода, спорит директор Института экономики здравоохранения НИУ ВШЭ Лариса Попович. Такой подход, требующий подбора оптимального лечения для конкретного пациента, ни в каких стандартах и рекомендациях не отразишь, считает она.
В 2016 году Минздрав разработал законопроект, меняющий подход к медицинской помощи. Во главу угла теперь предлагается поставить клинические рекомендации.
Такую систему начали выстраивать еще в 1998 году, но начиная с середины 2000-х «все запутали, и Минздрав так и не понял, для чего нужны клинические рекомендации и как они делаются», говорит профессор Павел Воробьев, завкафедрой в МГМУ им. Сеченова.
Исходно это было задумано по мировому образцу, отмечает он, в котором клинические рекомендации, или, как их называли у нас, протоколы ведения больных, определяли бы деятельность врачей, а «под них уже были бы выстроены организационно-технические, финансовые стандарты».
Однако в законе «Об основах охраны здоровья граждан» 2011 года все документы оказались «в куче, без осмысления и понимания, зачем они нужны». И с тех пор, по словам Воробьева, Минздрав никак не может в них разобраться, а сейчас «просто отписывается, без далеко идущих целей».
В результате упорядочить медицинскую помощь и ее финансирование по-новому не получится, полагает эксперт: скорее всего, появление новых рекомендаций никак не повлияет на практическую работу врачей.
На то, что клинические рекомендации не будут обязательными к применению, надеются и врачи. Решение врача невозможно подчинить приказам, «как полет птицы, которая, конечно, летает по неким законам физики и биологии, но глупо издавать приказ, регламентирующий частоту взмаха крыльев», говорит завотделом кардиореанимации московской городской больницы №29 Алексей Эрлих. В некоторых случаях, по его словам, правильное решение врача может не совпадать с руководствами, а система, которую предлагает Минздрав, будет автоматически наказывать.
Частная медицина ужесточает конкуренцию
Несмотря на снижение платежеспособного спроса в кризис, частные клиники в 2016 году продолжили наращивать обороты темпами около 10%, по оценке топ-менеджеров самих клиник, говорит гендиректор MEDESK Владимир Ковальский. Некоторые крупные игроки заработали и того больше.
Например, сеть клиник «Мать и дитя» в первом полугодии 2016 года нарастила выручку на 28% по сравнению с аналогичным периодом 2015-го.
«Тенденция к росту обусловлена низким качеством сервиса в государственных клиниках, снижением доступности государственной медицины в целом и кризисом на валютном рынке: в условиях неопределенности люди склонны инвестировать в собственное здоровье», — считает эксперт.
При этом параллельно с естественным ростом рынка шел рост операционных расходов клиник, вызванный повышением цен на импортные расходные материалы, медицинское оборудование, что привело к увеличению стоимости медицинских услуг.
«Повышение цен помогло не всем медучреждениям — те из них, чьи бизнес-модели оказались неэффективными, ищут способы изменить концепцию или выставлены на продажу», — уточнил Ковальский.
Наиболее быстрорастущий формат клиник в 2016 году определился окончательно: это многопрофильные медицинские центры, поскольку пациенты хотят проходить все необходимые обследования в одном месте. В 2017 году тенденции прошедшего года в частной медицине только усилятся, отмечает эксперт, и фокус на качестве сервиса, в том числе внедрении цифровой медицины с дистанционной поддержкой пациента, станет еще более ощутим из-за роста конкуренции.
Но и цена для пациентов — немаловажный критерий выбора, и порой люди выбирают услугу, больше обращая внимание на стоимость, сетует Ледовский из сети клиник «Рэмси Диагностика». Поэтому в условиях резкого повышения конкуренции некоторые недобросовестные игроки рынка могут выигрывать за счет демпинга, полагает он.
Демпинг, по его словам, заметно проявился в 2016 году и в борьбе частных клиник за контракты со страховыми компаниями. «Иногда снижение цен связано с желанием увеличить долю на одном из сегментов рынка, например ДМС», — поясняет он. Также он может быть связан с тяжелым положением компании и желанием покрыть операционные убытки.
Еще одной важной тенденцией прошедшего года, по его словам, является участие частных компаний в ОМС и программах государственно-частного партнерства. «Думаю, что она получит дальнейшее развитие в 2017 году», — заключает он.
Россияне недопивают лекарств
Отечественный фармрынок в 2016 году примерно вдвое замедлил рост из-за кризиса — до уровня около 5%. «Основной фактор роста — это платежи населения, поскольку 70% рынка составляет розничный сегмент, на замедлении которого сказалось снижение покупательной способности, переход на более дешевые лекарства и даже отказ россиян от приема некоторых препаратов», — сказал «Газете.Ru» генеральный директор DSM Group Сергей Шуляк.
На следующий год он прогнозирует рост не более 7%. «Сложно назвать это ускорением, для фармацевтического рынка это ничто: в предыдущие годы был рост и в 20, и в 30%, а в последние пять лет, не включая 2015 и 2016 годы, среднегодовой темп роста составлял 15%», — напоминает он, поэтому тренд можно назвать практически неизменным.
Государство тоже сократило закупки лекарств в 2016 году, следует из последней доступной статистики за январь – сентябрь. В сравнении с первыми девятью месяцами прошлого года объемы закупок в упаковках упали на 20%, а в рублях на 2,6%, подсчитала DSM Group.
При этом объем российского рынка по-прежнему серьезно отстает от развитых стран, объем подушевого потребления лекарств (в денежном выражении) более чем в три раза ниже среднего в странах ОЭСР: соответственно $141 против $429.
Еще весной 2016 года чиновники Минздрава заверяли, что уже в этом году начнется внедрение в России так называемого лекарственного страхования, когда государство частично компенсирует пациентам стоимость лекарств, прописанных в амбулаторном режиме. К концу года министр Вероника Скворцова снова обещала введение такой системы — но уже через пару лет.
На деле дополнительных средств на обеспечение россиян бесплатными лекарствами пока не выделено и выделять не планируется. Действующий страховой тариф на медицину (5,1%), по словам председателя Счетной палаты Татьяны Голиковой, «никакую систему страхования не поднимет», но от планов по его повышению в 2019 году власти пока отказались.
Минздрав в 2016 году выделял в качестве приоритета импортозамещение лекарств, и за год в нашей стране открылось несколько линий выпуска лекарств по договору отечественных производственных площадок с крупными международными компаниями, такими как Pfizer и Bayer.
В 2017-м и в последующие годы, рассчитывают представители этих компаний, локализация в России продолжится, если правительство воздержится от недружелюбных шагов, которые тоже обсуждались в течение года: снятие патентной защиты с иностранных лекарств или принудительное лицензирование социально значимых препаратов. Компания Baeyr через какое-то время даже может задуматься о создании собственного производства, говорил в интервью «Газете.Ru» гендиректор ее российского подразделения Нильс Хессманн.
Эпидемия ВИЧ пока продолжится
Одним из самых главных и неприятных «ньюсмейкеров» сферы здравоохранения в 2016 году стала эпидемия ВИЧ. Хотя она развивается в России много лет, именно в прошлом году число заболевших перевалило за миллион, а летом ЮНЭЙДС, профильная структура ВОЗ, указала, что наша страна «впереди планеты всей» по темпам прироста новых случаев заражения. Доля новых случаев заболеваний в 2015 году в России — больше 11% от общего числа человек, живущих с ВИЧ, это больше, чем в африканских странах, где число заболевших почти вдвое выше, чем в нашей стране.
Минздрав, который еще в прошлом году заявил о разработке стратегии борьбы со смертельно опасным заболеванием, посвятил написанию этого документа почти весь год, но итоговый текст, принятый правительством осенью, был раскритикован экспертами. На предложение Минздрава охватить терапией 90% больных денег не нашлось, поэтому за основу взяли более скромную цель — нарастить охват на 8% с нынешних 30%.
«В этом году, к сожалению, продолжалось ухудшение. Меры [борьбы] носили в основном показушный характер, количество новых случаев опять приближается к 100 тыс., и, конечно, не хотелось бы, чтобы и в следующем году ситуация осталась такой же», — говорит руководитель федерального центра «СПИД» Вадим Покровский. Он пока не видит «ясных перспектив» прекращения эпидемии в России.
Пока число новых выявленных случаев заражения ВИЧ остается на прежнем уровне и даже прирастает ежегодно, остается высокая опасность, что в будущем придется тратить значительную часть ресурсов системы здравоохранения на лечение ВИЧ-инфекции, не говоря уже о профилактике, отмечает он.
Пока бюджетное финансирование лекарств против ВИЧ не увеличивается, хотя необходимые препараты получают только 30% всех больных в России, а заболевание распространяется дальше.
Хотя сама министр здравоохранения Вероника Скворцова заявляла в прошлом году, что при сохранении текущего уровня финансирования будет развиваться сценарий генерализованной эпидемии и число ВИЧ-инфицированных к 2020 году возрастет на 250%, то есть через четыре года в России будут заражены ВИЧ более 2 млн человек.
Минздрав пытается решить проблему недостаточного охвата терапией за счет удешевления стоимости лекарств в пересчете на одного пациента, что позволяет за те же деньги лечить больше людей с ВИЧ. Но пациентские сообщества отмечают, что перевод больных на дешевые лекарства может приводить к отказу от лечения из-за серьезных побочных эффектов, в результате чиновники могут добиться обратного результата.
Автор: Елена Малышева, ГАЗЕТА.RU
comments powered by HyperCommentsМедицинская Россия © Все права защищены.
Если Вы врач и пишете статьи о проблемах здравоохранения, предлагайте свои публикации по адресу [email protected].
medrussia.org
Российское здравоохранение превращается в «здравозахоронение»
Ожидаемого роста эффективности и доступности медицинской помощи не произошло
11.04.2017 в 19:11, просмотров: 114209
фото: Алексей Меринов
— Как, у вас тут нет врачей?
— Уже нету.
— А если кто-то простудится?
— Мы подыскиваем умиральную яму и там умираем.
Мультфильм «Мадагаскар‑2»
В России продолжается сокращение медицинских учреждений и персонала. Скоро все болезни население будет вынуждено лечить при помощи программ Елены Малышевой. Телевизор под чутким руководством Кремля уже «победил» нищету и разруху, теперь в его руках и врачевание.
На прошлой неделе отмечался Всемирный день здоровья. В тех российских регионах, где власти вспомнили о дате, ее отметили традиционными слетами, фестивалями и прочими ритуально-увеселительными мероприятиями. Хотя поводов для радости и веселья, мягко говоря, нет никаких.
В этом году День здоровья был посвящен теме депрессии. Надо сказать, здесь медицинское начальство попало в точку — нам явно есть от чего впасть в глубокое расстройство и даже в психоз. Разрекламированная «оптимизация здравоохранения» почти на корню подрубила эту отрасль социальной сферы. Повсеместно наблюдается сокращение всего и вся: от численности медперсонала и самих лечебных учреждений до государственного финансирования охраны здоровья граждан.
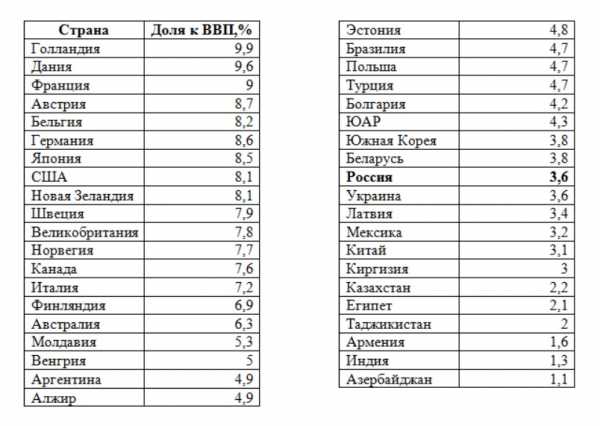
Начнем с этого последнего и наиважнейшего параметра. Всемирная организация здравоохранения (ВОЗ) рекомендует, чтобы на медицинскую отрасль каждое государство, если оно считает себя цивилизованным, тратило не менее 6% ВВП. Однако в настоящий момент в нашей «великой державе», где так много говорят о «сбережении народа», на здравоохранение тратится всего 3,6% от ВВП, то есть почти в два раза меньше, чем нужно. По этому показателю Россия в разы уступает западноевропейским странам. Для сравнения: Голландия тратит на охрану здоровья своих граждан 9,9% от ВВП, Франция — 9%, Германия — 8,6%, США — 8,1%. Даже в Белоруссии (3,8%) показатели выше наших.
Увеличение финансирования, о котором любят отчитываться чиновники, происходит только номинально. Простой подсчет показывает отставание роста расходов на здравоохранение даже от официальных показателей инфляции в РФ. Так, консолидированный бюджет здравоохранения в 2016 году вырос в абсолютных цифрах на 4,3% к предыдущему году, в то время как за 2015 год рубль обесценился почти на 13%. То же мы, судя по предварительным оценкам, увидим и в последующие годы.
По-настоящему убийственной становится страховая система, когда деньги из ОМС следуют в лечебное учреждение «вслед за пациентом» (сколько пациентов, столько и денег — это якобы должно стимулировать конкуренцию между поликлиниками и больницами). Такая система, без сомнения, хороша для небольших стран с компактным распределением населения, но в нашей стране, где много малонаселенных территорий, она приводит к недофинансированию и неизбежной деградации медицины в небольших городах и в сельской местности. Повсеместным является процесс сокращения специализированных коек на селе — гинекологических, пульмонологических, кардиологических и других. Образуется замкнутый круг: недостаток людей приводит к ликвидации медучреждений, что способствует еще большему «вымиранию» глубинки.
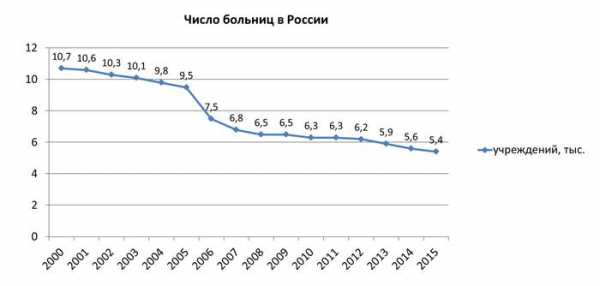
Проведенное в апреле Центром экономических и политических реформ (ЦЭПР) исследование показало, что политика «оптимизации» медицинских учреждений спровоцировала беспрецедентное сокращение числа больниц и поликлиник на территории страны. В период 2000–2015 годов число российских больниц сократилось почти в два раза — с 10,7 до 5,4 тысячи. По их числу современная Россия отстает от РСФСР 1932 года! При таких темпах сокращения больниц страна уже через 5–6 лет может деградировать до показателей Российской империи 1913 года. Тогда на территории, соответствующей границам современной РФ, было порядка 3 тысяч больниц.
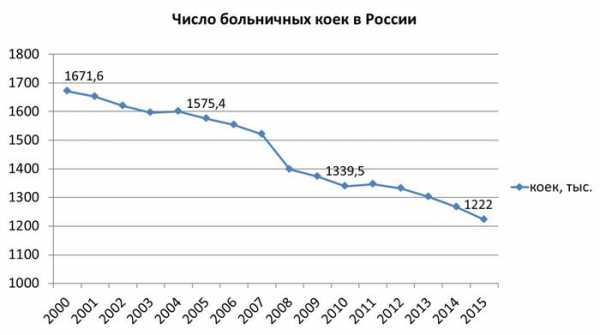
Показательным является и сокращение за тот же период числа коек на 10 000 населения с 115 до 83,4, то есть на 27,5%. Параллельно ликвидируются даже станции скорой помощи. С 2005 по 2015 год их количество снизилось с 3276 до 2561, или на 21,8%. И вот мы все чаще слышим о том, как люди умирают, не дождавшись приезда врачей. Люди и пожилые, и молодые, и дети. К этому, впрочем, надо еще добавить наше традиционное бездорожье.
Говоря о необходимости «оптимизации», чиновники в основном уверяют, что «раздутое» количество неэффективных больниц хуже, чем ограниченное число современных, высокоэффективных медучреждений. Однако на практике наряду с больницами в России продолжают ликвидироваться и амбулатории с поликлиниками. Их число за первые 15 лет XXI века сократилось на 12,7% — с 21,3 до 18,6 тысячи учреждений.
В расчете на одно учреждение среднее число обращающихся в поликлинику за смену выросло в период с 2000 по 2015 г. с 166 до 208 человек. То есть фактическая нагрузка на амбулатории и поликлиники выросла более чем на 25%.
Нагрузка на персонал растет, а до обещанного майскими указами президента повышения зарплат медиков как было, так и остается далеко, как до Луны. По данным Росстата, который в последнее время стал настоящим министерством изобилия и оптимизма, размер средней зарплаты врачей за 9 месяцев 2016 года составил 49 тысяч рублей. Однако медикам, реально работающим в отрасли, данные цифры представляются абсолютно фантастическими и близко не соответствующими реальности. По мнению экспертов, «радужные» официальные данные обусловлены в том числе подсчетом заработка врачей без поправки на количество ставок, которые они занимают
Так, исследования Академии труда и социальных отношений показали, что в конце 2016 года средний уровень оплаты труда медицинских работников всех категорий на основной должности составлял 21,7 тысячи рублей. 41% работников здравоохранения вынуждены работать свыше 60 часов в неделю (при нормативных сорока). При этом фактическая часовая ставка медработников с учетом недекларируемых переработок составляет чуть более 140 рублей для врачей, 82 рублей 30 копеек — для среднего медперсонала, 72 рубля — для младшего медперсонала.
Чтобы было наглядно, оплата труда врача в час сравнима, например, с часовой ставкой рядового сотрудника известной сети фаст-фуда (около 138 рублей). Администратор же в ресторане быстрого питания получает уже порядка 160 рублей в час, то есть больше квалифицированного медика!
По оценке самих медиков (опрос был проведен специалистами ЦЭПР, в частности, в городе Рыбинске Ярославской области), чтобы врачу зарабатывать обещанную майским указом для данного региона 51 тысячу рублей в месяц, нужно буквально умереть на рабочем месте — работать на три ставки сутками напролет. Так что получается, вместо вопроса «на что жалуетесь?» выгоднее кричать «свободная касса!».
Очевидно, что нагрузка на врачей отрицательно сказывается на качестве приема пациентов. Плюс ко всему из-за дефицита врачей не выдерживаются сроки оказания медицинской помощи. Только по официальным данным Счетной палаты РФ, в целом ряде регионов нормативы по ожиданию превышаются в два и более раз.
Приема терапевтом, через которого пациент получает все дальнейшие направления к специалистам, можно ожидать несколько недель вместо положенных 24 часов. Огромные очереди вызваны недостаточной укомплектованностью штата медучреждений: реальной является ситуация, при которой в провинциальной поликлинике единовременно работают лишь четыре-пять терапевтов из положенных по штату четырнадцати.
Основные цели «оптимизации» сети медицинских организаций не достигнуты — ожидаемого роста эффективности и доступности медицинской помощи не произошло. Глава Счетной палаты Татьяна Голикова прямо называет оптимизацию бездумной, приводящей к негативным социально-демографическим последствиям. Неудивительно, что по ее пока предварительным итогам уже на 3,7% выросло число умерших в стационарах, а внутрибольничная летальность увеличилась на 2,6%.
В целом произошло явное ухудшение здоровья нации. Почти по всем классам заболеваний, представленным в данных Росстата, в период 2000–2015 гг. зафиксирована пугающая статистика. Рост заболеваний системы кровообращения составил 82,5% (с 17,1 на 1000 населения до 31,2). Осложнения беременности и родов стали чаще на 39,1%, новообразования — на 35,7%, заболевания мочеполовой системы — на 23,4%.
Превращение «оптимизации» в процесс ликвидации медучреждений несет в себе риски критической деградации здравоохранения. Без кардинального пересмотра данной модели медицина в обозримом будущем имеет все шансы стать «здравозахоронением», навсегда потеряв возможность приблизиться по качеству к стандартам развитых стран мира. Необходимо ставить вопрос о реформе страховой медицины, с возвращением к действовавшим ранее в СССР принципам формирования и финансирования медицинской сети.
В противном случае все разговоры о «народосбережении», заботе о населении и так называемом простом человеке как были, так и останутся ложью.
www.mk.ru
Московское здравоохранение: вновь оптимизация вместо развития
Москва, 27 октября 2017, 19:36 — REGNUM Несмотря на некоторые плюсы от оптимизации здравоохранения, в Москве не решена проблема обеспечения пациентов льготными лекарствами, перегруженности врачей и длительного ожидания специализированной помощи. Об этом корреспонденту ИА REGNUM 27 октября заявил сопредседатель Всероссийского союза общественных объединений пациентов Юрий Жулев, комментируя расходы бюджета столицы, запланированные на 2018−2020 годы.
«Финансирование здравоохранения крайне недостаточное, — заявил он. — Сейчас, когда идёт обсуждение и федерального бюджета, мы неоднократно говорили, что существует целая отрасль, которая требует дополнительного финансирования. К сожалению, мы пока слышим отказ Минфина и правительства выделить дополнительные средства на здравоохранение. Не всё решено и в Москве. В первую очередь это ситуация с льготными лекарствами. Обеспеченность ими ни в коем случае нельзя признать полностью достаточной. Да, у прошедшей оптимизации есть и плюсы. Но мы видим, насколько загружены доктора. У врача нет времени в глаза посмотреть пациенту. Мы наблюдаем большие сроки ожидания по некоторым направлениям, например, диагностическим или специализированной помощи».
По его словам, безответственно говорить о том, что бесплатная медицина полностью исчезла, но, несмотря на её наличие, появилась проблема навязывания платных услуг и размывания бесплатной медицины.
Другая проблема — то, что внутри программы здравоохранения почему-то находится и весь экологический бюджет, заявил корреспонденту ИА REGNUM эколог Александр Закондырин.
«У них такой подход — не думаю, что это изменилось, — заявил он. — У города нет своей целевой экологической программы. Хотя 2017 год — Год экологии. Последним же ударом по теме экологии стало строительство полигона «Малинки».
Отметим, что в апреле 2017 года комиссия московского правительства признала экологическую ситуацию в «Малинках» критической. Как оказалось, нерекультивированный полигон оказывает активное воздействие на прилегающую территорию. Из-за него в окружающую среду попадают фильтраты с солями тяжёлых металлов и других ядовитых веществ. На комплекс неотложных и аварийно-спасательных работ было потрачено более полумиллиарда рублей. Теперь, несмотря на колоссальную опасность для здоровья москвичей, на этом месте будет находиться самая крупная в регионе свалка.
Как заявлял корреспонденту ИА REGNUM эколог Антон Хлынов, власти прибегают к наименее затратным и наиболее прибыльным в краткосрочный период вариантам. Обсудить расположение того или иного небезопасного объекта с экспертами или местными жителями — такое чиновники себе позволяют редко. Теперь же москвичей не только ставят в ситуацию потенциального экологического бедствия, но и лишают возможности получить полноценную медицинскую помощь. Очевидно, расходы на сужение Садового кольца или очередную замену плитки их волнуют куда больше.
Читайте подробнее: Смогут ли «Малинки» спасти Московский регион от мусорного коллапса?
«Я интересовался темой бюджета и понял, что он специально запутан и сделан так, чтобы ничего нельзя было понять, — говорит Закондырин. — У них на сайте даже есть раздел «открытый бюджет», но если заглянуть туда, то даже человеку с квазиэкономическим образованием станет понятно, что это просто профанация. Нет никакой реальной информации. Однако самое главное то, что бюджет столицы сформирован так, что 90% доходов столицы составляют налоги. Только 10% — это то, что зарабатывает сам город. Иными словами, качество городского управления никак не связано с бюджетной политикой Москвы. То есть можно руководить вообще как угодно, а деньги все равно будут».
Однако возможно, что именно реформа налоговой политики позволит изменить ситуацию в отечественном здравоохранении к лучшему. Как ранее сообщало ИА REGNUM, эксперты призывают увеличить соответствующую часть бюджетных расходов.
«Расходы России на здравоохранение к 2025 году необходимо увеличить минимум в 1,3 раза, тогда общий «кошелек» здравоохранения достигнет 5,9 трлн рублей, — считает эксперт рабочей группы ОНФ «Социальная справедливость», руководитель Высшей школы организации и управления здравоохранением Гузель Улумбекова. — Один из вариантов — пересмотреть налоговую политику. Поэтапно ввести прогрессивную шкалу налогообложения для богатых граждан».
Как напомнила Улумбекова, в 2016 году общие расходы на здравоохранение составили почти 4,9 трлн рублей, из которых 63% (3,1 трлн рублей) заплатило государство, а 37% (1,8 трлн рублей) — население.
«В России госрасходы на здравоохранение в 1,5 раза ниже, чем в новых странах Евросоюза, имеющих близкий к нашей стране уровень экономического развития (Венгрия, Польша, Чехия, Словакия)», — заявляла Улумбекова. — Высокие расходы на здравоохранение приводят к социальному недовольству и отказу от необходимой медпомощи. Следует освободить от расходов на медицину семьи с низкими доходами. Полностью бесплатной должна быть медицинская помощь для детей и подростков».
Читайте подробнее: В России предлагают ввести налог на богатых, чтобы финансировать медицину
Напомним, что на финансирование государственной программы «Развитие здравоохранения города Москвы (Столичное здравоохранение)» в 2018 году из бюджета выделят 205 млрд 854 млн рублей, в 2019 году — 213 млрд 405 млн, в 2020 году — 221 млрд 941 млн рублей. Это в два раза меньше, чем запланированные затраты на транспортные реформы. Чиновники обещают построить 27 поликлиник, 18 больничных корпусов, семь подстанций скорой медицинской помощи, семь прочих объектов (вертолетные площадки, санитарные шлюзы) и осуществить реконструкцию с пристройкой семи стационарных медицинских организаций.
Читайте ранее в этом сюжете: Сергей Собянин обещает врачам зарплату в 120 тыс
regnum.ru
Общество Newsland – комментарии, дискуссии и обсуждения новости.
Каждый день СМИ приносят новости о проблемах медицинской помощью населению. И это на фоне массовой ликвидации медицинских учреждений и постоянного сокращения медицинского персонала, незначительной реальной доли финансирования медицины в общем объеме экономики, постоянного повышения доли платных медицинских услуг при бесплатной системе здравоохранения в стране — следствий т.н. оптимизации здравохранения.
Так что это за реформы по-существу, а не по пропагандистским месседжам официоза? Представляем взвешенный экспертный доклад Центра экономических и политических реформ (ЦЕПР), дающий цельный взгляд на происходящие трансформации в медотрасли.
Одним из центральных процессов в российском здравоохранении в период с 2000 года по настоящий момент стала т.н. «оптимизация» — установление оптимальной структуры системы здравоохранения путем ликвидации и реорганизации неэффективных учреждений. «На бумаге» оптимизация ставит перед собой самые благие цели. Согласно официальным документам Правительства России, ее целью является повышение качества медицинской помощи на основе повышения эффективности деятельности медицинских организаций и их работников [1].
Однако, если проанализировать статистические данные, становится ясно, что под прикрытием нейтрального термина «оптимизация» в нашей стране происходит массовая ликвидация и укрупнение медицинских учреждений, постоянное сокращение медицинского персонала.
При этом оптимизация — лишь один из серьезных вопросов, волнующих не только медиков, но и всех жителей России. Почему, несмотря на декларируемое повышение расходов на здравоохранение, реальная доля финансирования медицины в общем объеме экономики остается незначительной и практически не меняется? По какой причине в полном несоответствии с «майскими» указами врачи в основной массе продолжают зарабатывать меньше, чем средняя зарплата по региону? С чем связано постоянное повышение доли платных медицинских услуг при бесплатной системе здравоохранения в стране?
На эти и другие вопросы попытался ответить ЦЭПР, разобравшись, что в действительности происходит в отечественном здравоохранении, и почему оно так и не стало предметом гордости всех россиян.
I. КОЛИЧЕСТВО БОЛЬНИЦ — НА УРОВНЕ СССР ЭПОХИ ИНДУСТРИАЛИЗАЦИИ
В XXI веке зафиксирована пугающая статистика по объему заболеваний в России — почти по всем классам заболеваний, представленным в данных Росстата, в период 2000—2015 гг. фиксируется существенный рост заболеваемости:
Заболеваемость населения по основным классам болезней в 2000—2015 гг. [2]
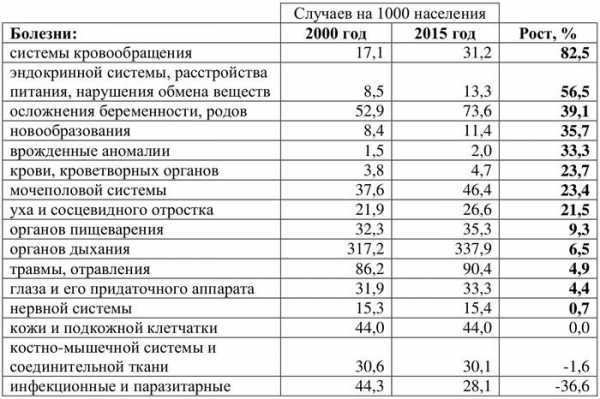
Рост заболеваемости населения ставит вопрос о том, насколько эффективной является система здравоохранения в России, в какой мере она соответствует потребностям в оказании квалифицированной медицинской помощи гражданам РФ?
Ответ на эти и другие вопросы может дать анализ т.н. «оптимизации» — процесса реорганизации сети медицинских учреждений в период с 2000 года по настоящий момент. В первую очередь, целесообразно рассмотреть общие количественные показатели, дающие представление о совокупном масштабе оптимизационных процессов в медицинской отрасли РФ.
Согласно официальным данным Росстата, число больничных организаций в России с 2000 по 2015 год сократилось в два раза — с 10,7 до 5,4 тысяч организаций. При этом оптимизация и расширение действующих больниц не компенсировали существенное сокращение числа больничных коек за этот период — с 1671,6 до 1222 тысяч мест.
Показательным является сокращение числа коек на 10 тыс. населения с 115 до 83,4 мест, то есть на 27,5%:
Текущая обеспеченность больничными койками населения России соответствует показателю в РСФСР 1960 года [3]. По числу больниц современная Россия отстает от РСФСР 1932 года (5962 больниц [4]), фактически откатившись к показателям 90-летней давности.
При темпах сокращения больниц, установившихся в период с 2000 года (в среднем 353 учреждения в год), Россия может деградировать до показателей Российской Империи 1913 года уже через 5–6 лет (тогда на территории, соответствующей границам современной РФ, было порядка 3 тысяч больниц [5]).
Параллельно сокращению числа больниц в России наблюдается сокращение числа станций скорой помощи. В период с 2005 по 2015 год их число снизилось с 3276 до 2561 отделений, или на 21,8% [6]. Продолжает сокращаться медицинский персонал: численность врачей на 10 000 населения снизилась за десять лет с 48,6 до 45,9 человек, среднего медицинского персонала — с 107,7 до 105,8 человек.
Говоря о необходимости оптимизации, представители власти используют достаточно обширную аргументацию. Основная идея сводится к следующему: большое, «раздутое» количество неэффективных больниц и поликлиник хуже, чем ограниченное число современных, высокоэффективных медучреждений. При этом в качестве главного аргумента выступает отсылка к работе здравоохранения в странах Запада.
| Например, сокращение числа больничных коек обосновывается низкой эффективностью их использования — большая часть пациентов не лечится в стационарах, а обследуется, многие подолгу ждут плановой операции, другие проходят реабилитацию. В то же время данные медицинские услуги можно получить амбулаторно, как это принято в развитых странах. Как указывает министр здравоохранения РФ Вероника Скворцова, «в странах с эффективной системой здравоохранения 70% пациентов решают свои проблемы со здоровьем в поликлиниках, и лишь 30% — в стационарах. Освободив койки от тех больных, которые могут получить помощь амбулаторно, можно перераспределить их в реабилитацию и паллиативную помощь»[7]. Таким образом, из официальной позиции можно понять, что массовое сокращение коек подразумевает лишь перераспределение ресурсов на уровень поликлиник. Однако на практике наряду с больницами, в России продолжают массово ликвидироваться амбулатории и поликлиники. |
Их число за первые 15 лет XXI века сократилось на 12,7% — с 21,3 до 18,6 тысяч учреждений [8]. В то же самое время нагрузка на них ощутимо выросла: если в 2000 году в смену в амбулаторно-поликлинические организации обращались порядка 3,5 млн. человек, то в 2015 году этот показатель приблизился к 3,9 млн. посетителей. В расчете на 10 тыс. населения число обращений выросло с 243,2 до 263,5 человек в смену, то есть на 8,4%.
На фоне сокращения числа амбулаторий и поликлиник рост числа обращающихся за медицинской помощью еще больше увеличивает нагрузку на остающиеся работать учреждения и их персонал. Так в расчете на одно учреждение среднее число обращающихся в одну амбулаторно-поликлиническую организацию в смену выросло в период с 2000 по 2015 гг. с 166 до 208 человек. Фактическая нагрузка на амбулатории и поликлиники выросла более чем на 25%.
Таким образом, декларируемого «маневра» по переносу нагрузки и ресурсов с больниц на поликлиники так и не произошло — ситуация осложнилась как в области стационарного, так и амбулаторного лечения. Немаловажно, что с 2012 года быстрое сокращение числа медучреждений и их персонала может быть отчасти вынужденной мерой. Существует гипотеза, что оптимизацию, во многом, «подстегивает» необходимость выполнения Указа Президента РФ №597 (относится к пакету т.н. «майских» указов), который требует увеличения средней зарплаты врачей к 2018 году до 200% от средней зарплаты по региону. В частности, в 2017 году указанные соотношения должны составить: по врачам — 180%, среднему медицинскому персоналу — 90%, младшему медицинскому персоналу — 80%.
На это напрямую указывают специальные соглашения между Минздравом России и регионами, в которых сформулирована задача, решаемая оптимизацией: привлечение средств, получаемых за счет реорганизации медицинских организаций для повышения заработной платы медработников [9]. Как комментирует один из экспертов [10], «все просто: было четыре врача с зарплатой по 15 тысяч, стало два врача с зарплатой по 30 тысяч, задание выполнено».
Однако очевидно, что в условиях увеличения реальных расходов на здравоохранение государству не нужно было бы изыскивать источники повышения зарплат за счет сокращения ставок. Необходимость «обмена ставок на оклады» может возникнуть лишь при отсутствии роста затрат на здравоохранение, либо при их падении.
В этой связи целесообразно кратко рассмотреть ситуацию c финансированием здравоохранения в России в последние годы.
II. РАСХОДЫ НА ЗДРАВООХРАНЕНИЕ: РОСТ ЛИШЬ В НОМИНАЛЬНЫХ ЦИФРАХ
Структура расходов на здравоохранение в России, включающая в себя два уровня бюджетного и внебюджетного финансирования, достаточно сложна. Общая сумма затрат складывается из расходов федерального бюджета, бюджетов субъектов РФ, бюджета Федерального фонда обязательного медицинского страхования (ФОМС). Данные источники связаны между собой системой межбюджетных трансфертов.
Основным источником финансирования здравоохранения РФ являются средства, аккумулируемые в системе обязательного медицинского страхования, за ними следуют средства региональных бюджетов. Наименьший вклад обеспечивает федеральный бюджет.
Так консолидированный бюджет, предусмотренный на здравоохранение в 2017 году, составит 3 трлн. 035,4 млрд. рублей. При этом расходы бюджета ОМС составят 1 триллион 735 млрд. рублей, расходы федерального бюджета — 380,6 млрд. рублей, консолидированный бюджет субъектов Российской Федерации — 919,8 млрд. рублей [11].
| На данный момент, бюджет ФОМС обеспечивает около 80% от всего финансирования медицинской помощи в России и 57% финансирования всего здравоохранения, включая подготовку специалистов, медицинскую науку, строительство новых объектов и др. [12]. Доля ФОМС в общем объеме расходов на здравоохранение растет с момента создания фонда, так в 2006 году лишь 42% от консолидированного бюджета здравоохранения возводилось в ОМС [13]. Фактически весь объем доходов ФОМС составляют взносы на обязательное медицинское страхование (98,4% в 2017 году). Порядка 60–70% доходов ФОМС составляют обязательные взносы работающих граждан, оставшуюся долю за неработающее население вносят бюджеты субъектов РФ (перечисления в систему ОМС являются основной статьей расхода на здравоохранение региональных бюджетов). Таким образом, по подсчетам ЦЭПР, взносы работающих граждан РФ обеспечивают не менее половины от всего финансирования медицинской помощи в РФ. |
Органы власти в России заявляют о постоянном росте расходов на здравоохранение в т.н. «путинскую» эпоху. Так по данным Минздрава, за десятилетие с 2006 по 2016 год консолидированный бюджет на здравоохранение в РФ увеличился в 4,2 раза — с 690 млрд. руб. до 2866 млрд. руб. соответственно. Однако в расчет берутся абсолютные значения, без учета инфляционных явлений. Согласно официальным данным об уровне инфляции, рубль с 2006 года по 2016 год обесценился в 2,6 раза [14]. Таким образом, рост в сопоставимых ценах составил не более 60%. Однако и эти данные не отражают реальной доли расходов на здравоохранения в экономике России.
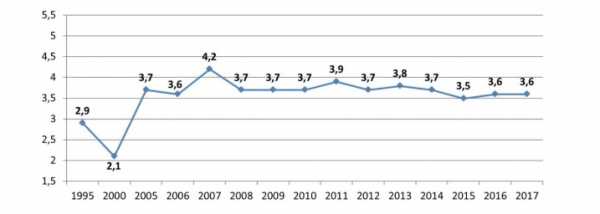
Репрезентативным показателем, характеризующим характер финансирования здравоохранения в государстве, является доля расходов на здравоохранение от ВВП страны. Согласно рекомендациям Всемирной организации здравоохранения, данный показатель должен составлять не менее 6%. За первые шесть лет «путинской» эпохи, характеризующихся резким ростом цен на энергоносители относительно уровня 90-х годов, доля расходов на здравоохранение от ВВП выросла с 2,1% в 2000 году до 3,7% в 2005 году:
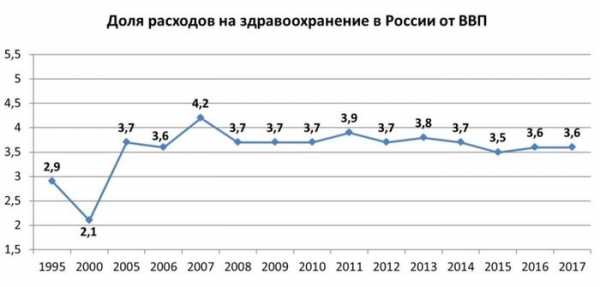
Данный показатель достиг своего пика в особенно благополучный с точки зрения экономической конъюнктуры 2007 год (4,2% от ВВП), в дальнейшем вернувшись к значениям середины 2000-х годов [15].
В настоящее время доля расходов на здравоохранение от ВВП в России находится на уровне 2006 года — 3,6% (что несколько ниже среднего показателя за период 2005—2017 гг., достигающего 3,7%).
Таким образом, за последние десять лет Россия не сумела увеличить расходы на здравоохранение относительно объема национальной экономики и приблизиться к рекомендуемому показателю ВОЗ — 6%.
В большинстве развитых стран мира расходы на здравоохранение составляют более весомую долю от ВВП:
Государственные расходы на здравоохранение по странам мира (в процентах к ВВП)[16]
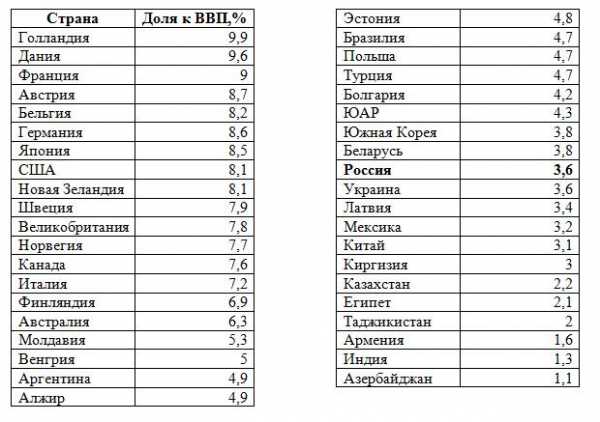
Эксперты также отмечают замедление индексации расходов на здравоохранение в последние несколько лет относительно 2000-х и начала 2010-х годов. Так по подсчету специалистов НИУ ВШЭ, в 2016 году в неизменных ценах консолидированные расходы на здравоохранение сократились по сравнению с 2012 годом на 20% [17].
Анализируя бюджет ФОМС, специалисты Высшей школы организации и управления здравоохранением указывают на то, что реальные планируемые расходы ФОМС (как основного источника финансирования здравоохранения в стране) в 2017 году снизятся на 6% в сопоставимых ценах по сравнению с показателями 2015 года. Аналогично снизятся в сопоставимых ценах подушевые расходы на реализацию Программы государственных гарантий бесплатного оказания гражданам медицинской помощи (финансируется из средств ОМС)[18].
Простой подсчет показывает отставание роста расходов на здравоохранение даже от официальных показателей инфляции в РФ. Так консолидированный бюджет здравоохранения в 2016 году вырос в абсолютных цифрах на 4,3% к предыдущему году, в то время как за 2015 год рубль обесценился почти на 13%.
Но важно отметить еще один сущностный аспект:
Эксперты отмечают, что сам выбор для России страховой модели здравоохранения, когда основной объем средств консолидируется в системе ОМС, является сомнительным с точки зрения эффективности.
Ключевой инструмент эффективности страховой модели — конкуренция между лечебными учреждениями на масштабном, насыщенном и привлекательном для инвесторов рынке медицинских услуг. На нем много потребителей, которые выбирают лечебное учреждение, предоставляющее наиболее качественную и доступную медпомощь. Страховые посредники при этом выступают в качестве квалифицированных арбитров. Данная система достаточно успешно функционирует в целом ряде стран.
По данным исследования НИИ общественного здоровья и управления здравоохранением Первого МГМУ им. И.М.Сеченова [19], страны с высокой эффективностью страховой модели (Швейцария, Япония, Израиль, Германия, Кипр, Южная Корея и пр.) характеризуются четким комплексом параметров, которые важны для инвестиций в медицинскую инфраструктуру и появления рыночной конкуренции между лечебными учреждениями. Основные из них: высокая плотность населения, небольшая и достаточно равномерно заселенная территория, эффективная транспортная система с хорошими дорогами, развитая сеть городов, расположенных относительно близко друг к другу. Очевидно, что Россия не соответствует ни одному из этих критериев.
| В условиях России (низкая плотность населения, неравномерность заселения территории, неразвитая сеть дорог, огромные расстояния и пр.) страховая модель (принцип «деньги следуют за больным») ведет к тому, что лечебным заведениям не хватает денег, связанных с обращаемостью. В первую очередь это касается учреждений в населенных пунктах, где мало людей, — небольших городах и в сельской местности. В результате хронического недофинансирования такие больницы и поликлиники теряют ставки врачей-специалистов, ликвидируются или объединяются с более крупными. Население, в свою очередь, ввиду деградации медицинской инфраструктуры, доступности и качества медпомощи, стремится к переезду в более крупные населенные пункты, что усиливает «вымирание» сельской местности и малых городов — образуется ситуация «замкнутого круга». |
Отсутствие роста расходов на здравоохранение относительно ВВП по сравнению с показателем десятилетней давности, их падение, как минимум, последние три года в реальном выражении могло бы объяснить, почему госаппарат вынужден применять тактику увеличения зарплат медработникам в рамках исполнения «майских указов» за счет быстрого сокращения числа медучреждений и их персонала. Однако в реальности доля «оптимизированных» денег в общем объеме оплаты труда медработников незначительна.
Так по данным Минздрава России и органов исполнительной власти регионов, в 2014 г. для повышения заработной платы медицинских работников было дополнительно направлено 3,28 млрд. рублей, полученных от реорганизации неэффективных медицинских организаций, что составило лишь 0,5% от общего фонда оплаты труда медицинских работников [20].
В период 2014—2018 гг. в ходе оптимизации планируется высвободить более 150 млрд. рублей. Но это составляет менее 1% ежегодного объема средств территориальных программ здравоохранения [21].
Таким образом, сокращение числа больниц и поликлиник, медицинского персонала дает незначительный объем «лишних» средств на повышение зарплат в медицине. Исходя из этого, необходимость повышения зарплат медработникам в рамках выполнения «майских» указов не может служить оправданием для интенсивной оптимизации системы здравоохранения.
ПРОДОЛЖЕНИЕ СЛЕДУЕТ
newsland.com
Оптимизация системы здравоохранения не ведет к росту зарплат медработников
Органы власти в России заявляют о постоянном росте расходов на здравоохранение. Так, по данным Минздрава, консолидированный бюджет на здравоохранение в РФ увеличился за десятилетие с 2006 по 2016 год в 4,2 раза – с 690 млрд до 2866 млрд рублей. Однако в расчет берутся абсолютные значения, без учета инфляционных явлений, указывают эксперты Центра экономических и политических реформ (ЦЭПР) в докладе «ЗдравоЗахоронение. Оптимизация российской системы здравоохранения в действии».
Согласно официальным данным об уровне инфляции, рубль с 2006 года обесценился в 2,6 раза. Таким образом, рост расходов на здравоохранения в сопоставимых ценах составил не более 60%. Однако и эти данные не отражают реального положения в отрасли.
Доля расходов на здравоохранение от ВВП в России находится сегодня на уровне 2006 года – 3,6% (что несколько ниже среднего показателя за период 2005-2017 годов, достигающего 3,7%). Таким образом, за последние 10 лет Россия не сумела увеличить расходы на эту сферу относительно объема национальной экономики и приблизиться к рекомендуемому показателю ВОЗ – 6%, констатируют в ЦЭПР.
Доля расходов на здравоохранение в России от ВВП
В большинстве развитых стран мира расходы на здравоохранение составляют более весомую долю от ВВП
Отсутствие роста расходов на здравоохранение в России относительно ВВП по сравнению с показателем десятилетней давности, их падение в реальном выражении как минимум в последние три года могло бы объяснить, почему госаппарат вынужден применять тактику увеличения зарплат медработникам в рамках исполнения «майских указов» за счет быстрого сокращения числа медучреждений и их персонала. Однако в реальности доля «оптимизированных» денег в общем объеме оплаты труда медработников незначительна, отмечают авторы доклада. Так, по данным Минздрава РФ и органов исполнительной власти субъектов, в 2014 году для повышения заработной платы медицинских работников было дополнительно направлено 3,28 млрд рублей, полученных от реорганизации неэффективных медицинских организаций, что составило лишь 0,5% от общего фонда оплаты труда в отрасли. При этом нагрузка на оставшийся медперсонал неуклонно растет.
В период 2014-2018 годов в ходе оптимизации планируется высвободить больше 150 млрд рублей. Но это меньше 1% ежегодного объема средств территориальных программ здравоохранения. Таким образом, сокращение числа больниц и поликлиник, медицинского персонала дает незначительный объем «лишних» средств на повышение зарплат в медицине. А значит, необходимость повышения зарплат медработникам в рамках выполнения «майских» указов не может служить оправданием для интенсивной оптимизации системы здравоохранения, резюмируют эксперты.
medvestnik.ru
"Реформа" здравоохранения 2014-2017/2018 годов - Рулимс
Конституция РФ, Статья 411. Каждый имеет право на охрану здоровья и медицинскую помощь. Медицинская помощь в государственных и муниципальных учреждениях здравоохранения оказывается гражданам бесплатно за счет средств соответствующего бюджета, страховых взносов, других поступлений.2. В Российской Федерации финансируются федеральные программы охраны и укрепления здоровья населения, принимаются меры по развитию государственной, муниципальной, частной систем здравоохранения, поощряется деятельность, способствующая укреплению здоровья чело-века, развитию физической культуры и спорта, экологическому и санитарно-эпидемиологическому благополучию.3. Сокрытие должностными лицами фактов и обстоятельств, создающих угрозу для жизни и здоровья людей, влечет за собой ответственность в соответствии с федеральным законом.
Если декларируемые цели и действия для их достижения противоречат друг-другу, то происходящее сложно назвать реформой. Описанная ситуация в полной мере относится к ситуации с “реформой” здравоохранения в России, проходящей последние несколько лет (текущий этап начался в 2014 году, в 2016 году все продолжается). Иногда для описания происходящего любят использовать слово “оптимизация”, что тоже содержит заметный элемент лукавства – в классическом представление оптимизация предполагает модификацию системы для улучшения ее эффективности. В данном случае, речь идет только об уменьшение затрат на поддержание системы оказания бесплатной медицинской помощи населению, предельный случай “оптимизации” по критерию минимизации затрат – полный отказ от бесплатной медицинской помощи для большинства населения. По факту происходящее напоминает именно этот случай, власти «снижают финансовую нагрузку на бюджет», у них не больные люди, а «нагрузка на бюджет», сами, если могут, лечатся заграницей. Причем я не против лечения заграницей, удивляет лукавое поведение власти. И кстати, если болезнь не поддается лечению в России, то в теории декларируется возможность лечения заграницей для простых граждан за счет государства (точнее несколько лет назад точно декларировалась, текущее положение дел не отслеживал).
В качестве вводного материала в тему предлагается текст из газеты «Ведомости», в нем подробно расписано что на практике происходит со здравоохранением в Москве. Нужно понимать что качество (доступность и качество различных медицинский процедур) медицинской помощи в Москве в среднем выше чем в других регионах, при этом за последнее несколько лет ситуацию и тут удалось сильно ухудшить (в некоторых направлениях доведя до катастрофической). Доходы врачей и медработников в Москве также существенно выше. Ситуация даже в московской области (в нескольких километрах от МКАД) заметно хуже.
Второй текст из газеты «Ведомости» — цитата из интервью декана экономического факультета МГУ Александра Аузана, в ней сформулировано что сама концепция «реформы» здравоохранения порочная, проблема не в реализации.
«Ведомости» 19 мая 2016 годаМария Подцероб
Врачи и медсестры переведены на новую систему оплаты
Медики говорят, что повышение зарплат в отрасли достигнуто сокращением штатов и ухудшением условий труда
В московской консультативно-диагностической поликлинике № 121 сокращения начались еще с 2015 г. Из 18 работавших ранее врачей осталось всего шесть, рассказывает врач-гинеколог Мария Губарева. Нагрузка сильно выросла. «Раньше я вела 60–70 беременных пациенток сразу, а сейчас у меня 126 пациенток», – говорит Губарева. У каждого доктора увеличился участок, который он обслуживает: количество пациентов на участках доходит до 5000–6000 человек на одного врача, добавляет Екатерина Чацкая, акушер-гинеколог и сопредседатель профсоюза медработников «Действие».
Анна Землянухина, участковый терапевт Диагностического центра № 5, винит в ухудшении условий труда введенную в 2015 г. программу «Московский стандарт поликлиники», по которой участковые терапевты перестали посещать больных на дому, а принимают только в поликлинике. Землянухина говорит, что по норме доктор должен принять до 30–34 пациентов в день, но через него проходит еще больший поток больных. «Я знаю лора, у которого выработка вместо 100% составила 160%, а ему за это ничего не заплатили», – вспоминает Землянухина. Опрошенные «Ведомостями» врачи жалуются на усталость, переработки и недостойную оплату труда.
Больше нагружают
Основные сокращения медперсонала произошли в 2014 г. из-за реформы здравоохранения. По данным Росстата, в 2014 г. число врачей в России сократилось на 90 000 человек при сохранении высокого уровня совместительства: каждый врач в среднем работает на 1,4 ставки.
Правительство урезает финансирование социальной сферы, в том числе государственного здравоохранения, объясняет Сергей Саурин, руководитель юридического направления Центра социально-трудовых прав. Но согласно выпущенным в мае 2012 г. указам президента зарплата медиков должна к 2018 г. вдвое превысить среднюю зарплату в регионе проживания. Выполнить указы президента можно было только одним способом – резко сократить штат государственных медучреждений, констатирует Елена Герасимова, директор Центра социально-трудовых прав.
На недавнем совещании в правительстве было заявлено, что средняя зарплата врача в России выросла с 35 900 до 48 000 руб. в месяц. Однако опрос 5300 медиков из 84 регионов, проведенный в апреле 2016 г. фондом «Здоровье», показал, что подавляющее большинство медиков зарабатывают до 20 000 руб. в месяц.
Медучреждения все чаще меняют условия трудового договора с целью возложить на медиков дополнительные обязанности. При этом они ссылаются на ст. 74 Трудового кодекса об организационных изменениях, рассказывает Саурин. Врачи часто не могут защитить свои права, так как все документы составлены юридически грамотно. Чтобы больше заработать, врачи договариваются с руководством и берут по 3–4 ставки, хотя по закону могут совмещать только 1,5 ставки. В 2015 г. Счетная палата признала, что рост зарплат медработников обусловлен ростом нагрузки, когда вместо положенных 8 часов врач работает 12 часов и более. Сейчас многие больницы и поликлиники стали заключать с врачами допсоглашения к трудовым договорам, по которым они включили дополнительную работу, ранее оплачивавшуюся сверх оклада, в должностные обязанности работников. Врачи, подписавшие допсоглашения, вынуждены работать в 2 раза больше за те же деньги, рассказывает Саурин.
Против медиков сыграла и введенная в 2014 г. новая процедура оценки условий труда работников. Если раньше доплаты и льготы за вредность начислялись исходя из должности работника, то теперь оценивается на предмет вредности каждое конкретное рабочее место, рассказывает Саурин. Если раньше медикам присваивали 3-й класс вредности (вредные условия труда), то теперь даже сотрудникам рентгенкабинетов присваивается 2-й класс вредности (допустимые условия труда). А понижение статуса влечет за собой отмену надбавок и льгот. «Я, например, потеряла 12 дней отпуска за год», – признается Чацкая.
Управление надбавками
На сайте департамента здравоохранения Москвы указано, что зарплата врача состоит из оклада, компенсаций (за работу в ночное время, за вредные условия труда, за совмещение профессий) и стимулирующей части (за интенсивность работы и за непрерывный стаж).
В 2014 г. Минздрав заявлял о том, что гарантированные выплаты составят 55–60% общей суммы заработка врачей. «Мы требовали, чтобы нам увеличили базовую часть зарплаты до 60%. Начальство увеличило базовую часть и уменьшило стимулирующие выплаты. Так что заработок остался таким же, каким был и раньше», – вспоминает Землянухина.
На практике выплаты зависят от руководства поликлиник и больниц, говорят врачи. Например, Губарева в марте 2016 г. получила 23 715 руб. оклада, еще 5000 руб. за модернизацию (что это за надбавка, Губарева точно не знает, говорит, что раньше она называлась доплатой от московского правительства). За выслугу лет Губаревой начислили 7114 руб., а за выдачу родовых сертификатов она получила почти 12 000 руб. С доплатой за ученую степень (чуть более 1000 руб.) и премией (менее 2000 руб.) она получила на руки 50 835 руб.
Губарева говорит, что надбавки могут снять за любую провинность: сделал ошибку в оформлении документов, не успел принять всех больных или поступила жалоба от пациента. Электронная система записи к врачам emias.ru отводит на прием одного пациента 10–15 минут. Большинство врачей не укладываются в эти сроки.
Лишение стимулирующих выплат стало для начальства клиник действенным способом давления на работников, отмечает Саурин. Несогласные либо сами уходят, либо их увольняют за нарушение дисциплины. И в поликлинике остаются только лояльные работники, готовые много работать за малые деньги, говорит он.
Сами себя премируют
Руководство медучреждений тоже получает премии. Например, заместитель главного врача по медицинской части получает премию за организацию, контроль и планирование целевых программ «Столичного здравоохранения» и национального проекта «Здоровье», следует из внутренних документов нескольких поликлиник, изученных «Ведомостями». Он получает также выплаты за выполнение срочных работ по распоряжению вышестоящих инстанций. А выплаты главному врачу поликлиники осуществляются по приказу руководителя департамента здравоохранения региона, и, как признались опрошенные «Ведомостями» врачи, никто точно не знает, за что премируют главврача. «Ходят слухи, что главврачам даже начисляли премии за выполнение плана по сокращению сотрудников и удельных затрат на обслуживание пациентов», – говорит Землянухина. По ее сведениям, премии руководству медучреждений могут достигать 3–5 млн руб. в год.
Главврачи нередко сами себе начисляют премии. Недавно Петропавловск-Камчатский суд вынес обвинительный приговор по делу бывшего главврача городской поликлиники № 2, которая незаконно премировала сама себя на 610 000 руб., сэкономив на зарплатах работников. А в Калининграде было возбуждено уголовное дело о получении руководством горбольницы № 1 незаконных премий на 9 млн руб.
Борются за права
После первых сокращений и оптимизации системы оплаты труда в 2014–2015 гг. по России прокатилась волна забастовок и митингов врачей. Так, в Москве в марте 2015 г. врачи шести столичных поликлиник объявили итальянскую забастовку. Они требовали прекратить сокращения, уменьшить продолжительность смен врачей и не укрупнять участки. «Мне, например, удалось добиться, чтобы смена длилась 6 часов. Я трачу 20 минут на пациента и работаю по индивидуальному графику», – говорит Губарева.
По словам Чацкой, доктора по-прежнему уходят из государственной медицины в частную. Ксения Голубина, директор больницы сети частных клиник «Медси» в Боткинском проезде, рассказывает, что на вакансии больницы часто откликаются врачи из государственных медучреждений. В 2015–2016 гг. больница приняла на работу семь врачей из государственных поликлиник – в основном хирургов. В государственных же клиниках, говорит Чацкая, место уволившихся занимают врачи-мигранты из ближнего зарубежья. Далеко не у всех высокая квалификация, а многие даже плохо говорят по-русски.
Сокращения продолжаются
34,2 млрд руб., по официальным данным, составит общее сокращение расходов на выплату врачам, учителям и соцработникам в 2016 г. Сокращения персонала больниц и клиник продолжатся. По оценкам, полученным на основе нормативов обеспеченности населения Москвы врачами (40,9 врача на 10 000 населения к 2018 г.), получается, что в 2015–2017 гг. число врачей в столице сократится на 14 500 человек
«Ведомости» 9 июня 2016 года
«В России начинается когнитивный диссонанс»
Декан экономического факультета МГУ Александр Аузан о преодолении инерции развития и о том, почему придется смотреть на 25 лет вперед (цитата про проводимые реформы)
– Но людям, наверное, нужно что-то предложить сейчас? Про «через 20 лет наступит полная победа коммунизма» – мы же это уже проходили.– Если люди хотят двигаться в определенном направлении, вы правы, что нельзя им сказать: подождите 10 лет и через 10 лет что-нибудь будет. Нужны, что называется, близко висящие плоды. Я вам скажу, где, на мой взгляд, такие результаты нужно искать: нужно выйти из тупиков, в которых у нас сейчас находятся образование, здравоохранение и пенсионная система. Потому что это и есть оболочка, в которой живет человек, и он видит, что там реформы ведут куда-то не туда. Да, построили здание, завезли оборудование – а на самом деле все хуже и хуже. Мне кажется, мы не в той модели двигались в здравоохранении, образовании и пенсионной системе. Возьмем здравоохранение – страховая модель очень дорогая, в ней сверхбогатая Америка живет с трудом, на единицу блага тратит в 2,5 раза больше, чем Англия или Германия, имеющие хорошее здравоохранение, или Израиль, или Куба. Давайте посмотрим: оказывается, моделей-то хорошего здравоохранения много, а для людей это важно. Знаете, почему еще важно? Вслух как-то не принято говорить, что мы стареющая нация, у нас наш человеческий потенциал живет во все более хрупкой оболочке и, как мы ни стараемся с демографическим ростом, честно сказать, ничего особо не получается. И не будет получаться. Все, кроме американцев – это единственное историческое исключение, – переходят на плато: демографический рост заканчивается, нация стареет. Это значит, здравоохранение становится все более важным и все более чувствительным. Мы довольно образованная стареющая страна, которой нужно тонко отлаженное здравоохранение. А его нет. То же самое касается образования. Мы уже не самая читающая страна, как говорил Жванецкий об СССР, – в этом смысле человеческий капитал уже тоже начинает обрушиваться. Потому что образование сейчас во многом работает не в ту сторону, в которую должно, а опять по старому советскому анекдоту: борьба системы с природной одаренностью человека. Система начинает побеждать. В образовании мы сделали модель рыночно-услужную, в которой оцениваем, как в непрерывно работающем супермаркете, количество и качество оказанных за единицу времени услуг. Слушайте, вообще-то образование – это инвестиции долгосрочные, и результатом является человек, а не отчетность. У нас ведь огромные транзакционные издержки в образовании и здравоохранении, потому что учителя и врачи не столько лечат и учат, сколько пишут и пишут. Как только вы не можете сформулировать реальную цель, у вас появляется огромное количество отчетности. А поскольку все равно не получается – давайте мы еще добавим какие-то показатели. Мы впали в ухудшающий отбор. Нужно менять модель. Я думаю, что для людей переход на постановку реальных целей [в этих сферах] – это ощутимая вещь, которой можно добиться, ну, не за год-два, но за пять лет поворот может уже начать ощущаться.
Речь идет о системной деградация медицины (здравоохранения) в России
Проблемы в здравоохранении носят системный характер, врачи все чаще говорят о том, что наша медицина превращается в фейк. В поликлиниках могут принимать пациентов, направлять их на исследования, диспансеризировать и профилактировать, однако поставленные диагнозы часто не соответствуют действительности. Лабораторные анализы сделаны неправильно, а назначенное лечение сильно отличается от методов, используемых в большинстве развитых стран. Детали по ссылке (текст Lenta.ru 03.11.2016)
Почитать еще:
Российское здравоохранение 2016-2017 годов движется в XIX век, пациенты, в том числе дети, не получая адекватное лечение, на кладбище…
Как импортозамещение в медицине — импортозамещение лекарств, медпрепаратов и медооборудования лишает доступа к качественной современной медицинской помощи
Водительская медицинская справка при получении и обмене ВУ, после лишения прав
Реформа получения водительского удостоверения 2013-2016 годов, подведение первых итогов…
Опубликовано 19.5.2016, версия 1.3 от 07.11.2016 Если Рулимс помог вам (упростил получение водительского удостоверения или позволил сэкономить) помогите и ему, буду благодарен за любые суммы, перевести можно как с банковской карты, так и из Яндекс.Деньги. Полученные средства позволят развить ресурс, поднимать новые темы и возможно предложить новые сервисы.
Если вы не можете воспользоваться предлагаемыми способами перевода, поддержите близкий мне Благотворительный фонд Предание. У них доступны практически все имеющиеся способы приема средств.
Также можно помочь опубликовав ссылку на Рулимс (http://www.rulims.ru) в вашей любимой социальной сети, блоге или форуме (особенно был бы благодарен за блоги и форумы, заранее огромное спасибо). Так же буду благодарен за участие в группах в социальных сетях и исключительно благодарен за перепосты интересных вам материалов в ваши блоги и форумы. Для развития проекта так же очень полезны ваши комментарии и примеры из вашего опыта. Для комментариев лучше зарегистрируйтесь на Рулимс. Форма регистрация на сайте максимально простая, предполагаются сервисы только для зарегистрированных пользователей. Подробней почитать как можно помочь ресурсу можно на странице Поддержка и участие в проекте.
rulims.ru
Теперь без иллюзий. Минфин планирует на треть урезать расходы на здравоохранение в 2017 году
«Мы продолжим оптимизацию расходов бюджета, сокращая менее эффективные расходы», — так прокомментировал это решение власти премьер Медведев в своей статье «Социально-экономическое развитие России: обретение новой динамики».
Можно было бы, конечно заметить, что «менее эффективной» отечественная медицина стала в пору ее реформации медведевским нацпроектом, но это к делу, вернее к деловой репутации премьера не пришьешь.
Фактически же грядущее сокращение означает неизбежный коллапс бесплатной медицины. Теперь уже без иллюзий.
Короче, копить теперь надо не на отпуск, а на гастроэнтеролога, каким бы здоровым вы себя не чувствовали.
В деньгах масштаб беды выглядит так:
На здравоохранение в 2017 году будет выделено 362 млрд. рублей против 544 млрд. рублей в нынешнем. При этом не лишним будет напомнить, что и в предыдущие годы эта статья расходов стабильно и ощутимо теряла в весе. Финансирование стационаров в 2017 урежут еще на 39% — с 243 до 148 млрд. рублей. Расходы на амбулаторную помощь сократят — с 113,4 до 68,995 млрд. рублей. Расходы по статье »санитарно-эпидемиологическое благополучие» снизят на 16% — с 17,473 до 14,68 млрд. рублей. Расходы на прикладные исследования — на 21% — до 16,028 млрд. рублей.
 Инфографика: Алексей Комаров / «Новая газета»
Инфографика: Алексей Комаров / «Новая газета»Здравоохранение в таких финансовых реалиях как социальный институт и как одна из базовых статей Конституции, гарантировавших бесплатного врача, обречено. По сути, денег будут давать на то, чтобы без конца латать прохудившуюся ржавую трубу, вместо того, чтобы сменить водопровод целиком.
При всем этом, сокращение расходов на здравоохранение не выглядело бы столь катастрофичным и безнадежным, если бы хоть раз за последние десять лет отрасли повезло с вменяемым антикризисным менеджером.
В конце концов, вы же не ходите за едой в «Азбуку вкуса», если зарплата соотносится с супермаркетом «Пятерочка».
В октябре был опубликован доклад экспертов Института современной России « О положении дел в системе здравоохранения России». Основная ценность этого экспертного обзора в том, что уровень провального менеджмента подкреплен примерами, из которых следует, что деньги решают не все.
Например,
- для того, чтобы поменять розетки в поликлинике нужно объявить тендер совместно с департаментом здравоохранения Москвы. Целая комиссия будет оценивать актуальность смены розеток, а не рядовой главврач с завхозом.
- нигде в мире пациенты с четвертой стадией рака не занимают дорогущие реанимационные койки. Для этого есть хосписы. ( А вот как раз хосписов в России катастрофически не хватает).
- за последние полтора десятка лет в России не было изобретено ни одного оригинального лекарственного препарата нового поколения.
- в 140 миллионной России создано полтора десятка многофункциональных медицинских центров, рассчитанных на оказание высокотехнологичной помощи. Они пустуют. Потому что в регионах не находится специалистов, способных работать на этом уровне. И потому, что по правилам Минздрава серьезных больных лечат по квоте в федеральных центрах, а не региональных. И пациент вынужден биться за квоту в столице в то время, когда рядом есть классный медцентр.
- современному студенту мединститута за шесть лет обучения онкологию читают всего один месяц.
- средний возраст российского участкового — 60 лет.
- современные иглы однократного применения для одноразовых шприцев по полному циклу в России не производит ни одно предприятие
- медицинские халаты отечественного производства стоят 143 рубля, а немецкие фирмы Hartman — 40
- Тарифы ОМС в 3-10 раз меньше реальной стоимости услуги. К примеру, базовый анализ крови стоит 300 рублей, а поликлиники за него получают от 70 до 103 рублей. В итоге, чтобы выжить поликлиники должны гнать процент посещаемости. В итоге — измотанный врач и необследованный толком больной. В еще более отдаленной перспективе увеличение стоимости его лечения уже как запущенный случай.
Собственно, это список может продлить каждый, кто хоть раз лечился бесплатно.
www.novayagazeta.ru